


Číslo 11 / 2015
Nástrahy farmakoterapie seniorů
S nárůstem podílu seniorů v populaci roste i podíl zdravotnické péče věnované této skupině pacientů. Charakteristickým rysem je polymorbidita, tedy přítomnost více chorob současně, a s ní spojené i užívání velkého množství léčiv. Senioři spotřebují více než jednu třetinu všech užívaných léků, ve věku 60–64 let užívá alespoň jeden lék 83 % osob, ve věku nad 75 let užívá léky 91–98 % osob (Červený, Topinková, Býma, 2014) Přitom předepisování léčiv pro seniory je náročné a v mnohém vyžaduje odlišný přístup než k pacientům ve středním a mladém věku.
V průběhu stárnutí dochází téměř ve všech orgánových systémech k fyziologickým změnám, které musíme očekávat i přes fyzickou a psychickou zdatnost jedince. Dochází k poklesu elasticity velkých cév a zvýšení systolického krevního tlaku, klesá maximální tepová frekvence, srdeční výdej při zátěži rovněž klesá. Ke stárnutí patří i sklon k ortostatické hypotenzi a poruchám srdečního rytmu, což může komplikovat léčbu některými antihypertenzivy, ale i antipsychotiky či antidepresivy. Z pohledu farmakoterapie je jednou z nejvýznamnějších změn pokles filtrační schopnosti ledvin. I bez jakékoliv další patologie dochází k snížení eliminace léčiv ledvinami. Ověření činnosti ledvin by proto mělo být jedním ze základních testů před nasazením léčiv, u kterých snížené vylučování ledvinami ovlivní jejich účinek. Dalším významným orgánem, který se podílí na vylučování léčiv, jsou játra. I zde dochází k fyziologickým změnám, v jejichž důsledku jsou některá léčiva pomaleji odbourávána a mohou se proto v těle kumulovat. Dalším příkladem fyziologických změn může být snížená motilita tlustého střeva a sklon k zácpě anebo pokles pohlavních hormonů, který je u žen spojován s osteoporózou a zvýšeným kardiovaskulárním rizikem (Šnejdrlová, Topinková, 2014).
Jak už bylo naznačeno výše, změny ve funkci a struktuře orgánů spolu s přidruženými chorobami mohou ovlivnit pohyb léčiv v těle a reakce léčiv s cílovými receptory. Podle povahy léčiva může dojít ke zpomalení nástupu účinku, k nastavení vyšší koncentrace v krvi, vytvoření zásobního depa v tukové tkáni a v neposlední řadě ke zpomalenému vylučování z těla. Některé receptory v těle seniorů vykazují vyšší, některé naopak nižší citlivost (Červený, Topinková, Býma, 2014).
Výsledný efekt farmakoterapie, tedy fakt, zda lék přinese konkrétnímu pacientu očekávaný účinek, zda účinkovat nebude, nebo se bude pojit s nežádoucími účinky a naopak zhorší kvalitu života pacienta, závisí ještě na mnoha dalších faktorech. Na rozdíl od střední generace je nutné si při předepisování léků seniorům všímat jejich soběstačnosti, včetně schopnosti obstarat si lék, zraku, paměti, kognitivních schopností a obratnosti. Pro některé pacienty může být problém aplikovat si nejen náročnější lékové formy, jako jsou injekce (např. inzulin, nízkomolekulární hepariny), ale i nakapat kapky, zavést čípek nebo vytlačit tabletu z blistru. V úvahu je nutné vzít i sociální a ekonomickou situaci pacienta. Uvádí se, že 30–50 % starších pacientů chybuje v užívání léků a 10–15 % své léky neužívá. Je proto nutné pravidelně se ptát na užívání léků samotných pacientů, popř. jejich ošetřovatelů (Červený, Topinková, Býma, 2014).
Jedním z nejčastějších problémů ve farmakoterapii seniorů je užívání velkého množství léčiv neboli polypragmazie. Nejenže zvyšuje riziko chyb v užívání samotným pacientem, ale skokově roste i riziko lékových interakcí, léky mohou potlačit důležité příznaky chorob, navozením nežádoucích účinků mohou imitovat jinou chorobu nebo zhoršovat symptomy současného onemocnění (zhoršení kognitivních funkcí, léky navozená ortostatická hypotenze, pády atd.) (Fialová et al., 2013).
Během každé návštěvy lékaře by měla zaznít také otázka na přítomnost nežádoucích účinků. Senioři jsou výrazně více citliví k projevům nežádoucích lékových reakcí než lidé mladšího věku, mají čtyř- až sedminásobně vyšší pravděpodobnost hospitalizace z důvodu nežádoucí lékové reakce (Bunitz et al., 2006). Velká část těchto hospitalizací je však způsobena jen malou skupinou léčiv. Hlavními viníky jsou léky ovlivňující krevní srážlivost, zvláště warfarin, antidiabetika, zvláště inzulin, a dále digoxin, využívaný k léčbě srdečního selhání či arytmií. Nežádoucí účinky léčiv však nejsou často správně rozpoznány a k jejich zvládání bývají předepisována další léčiva, čímž vzniká tzv. preskripční kaskáda (Červený, Topinková, Býma, 2014).
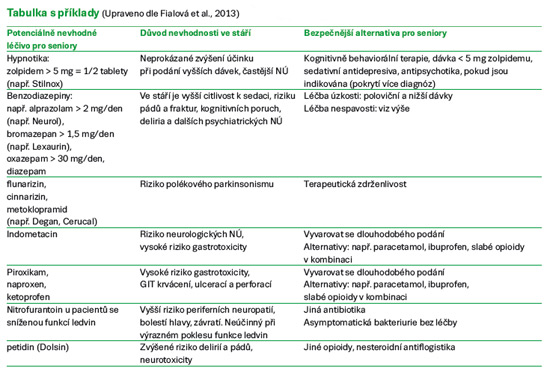
Lékař by měl proto pravidelně revidovat lékový režim pacienta a ověřit, zda pro všechny léky stále trvá indikace, riziko z nežádoucích účinků a lékových interakcí nepřevažuje nad přínosem z léčby, cíleně se ptát na nežádoucí účinky a koordinovat léčbu i s ostatními pacientovými lékaři. Jak již bylo naznačeno výše, řada léčiv má ve stáří změněnou terapeutickou hodnotu a stává se pro mnoho seniorů nevhodnými, zatěžuje je rizikem z nežádoucích účinků a přispívá k polypragmazii. Typickým příkladem jsou vazodilatancia a nootropika (léky rozšiřující cévy a podporující činnost mozku) určená k dlouhodobé léčbě, jejichž účinek je diskutabilní a naopak zvyšují riziko pádů a ortostatické hypotenze. Další příklady jsou uvedeny v tabulce 1 (Fialová et al., 2013).
Pomůckou při předepisování léčiv seniorům mohou být tzv. explicitní kritéria, tedy seznamy léčiv a lékových postupů potenciálně nevhodných ve stáří. V roce 2012 byla publikována i Explicitní kritéria pro Českou republiku, obsahující léčiva a postupy, které jsou v našich podmínkách využívány. Neznamená to, že uvedená léčiva nelze seniorům předepsat, měla by však být pečlivě zvažována jejich indikace. Pokud se již lékař pro jejich předepsání rozhodne, musí být pacient cíleně monitorován k rozpoznání nežádoucího účinku.
Jak by měl lékař při předepisování léčiv seniorům postupovat?
- Při každé návštěvě aktualizuje farmakologickou anamnézu (včetně léků užívaných bez předpisu a fytofarmak), zhodnotí klinický stav s ohledem na účinnost a možné nežádoucí účinky užívaného léku/ů. Informace doplní i do pacientovy dokumentace.
- Pacient musí být stručně a jasně informován o užívaných lécích, důvodu užívání, způsobu užívání (jak, kdy, do kdy), častých nežádoucích účincích. Lékař se přesvědčí, že pacient informaci porozuměl. V případě pochybností poskytne informaci v písemné podobě pacientovi, ev. jeho pečovateli.
- Pravidelně, nejméně však každých 6 měsíců reviduje praktický lékař veškerou medikaci užívanou geriatrickým nemocným, včetně doplňků stravy a zhodnotí přínos/riziko léčby a trvání indikace k léčbě, úpravu dávkování.
Spolupracuje s ostatními lékaři, kteří pacientovi předepisují léčiva. U komplikovaných lékových režimů může pacienta odeslat ke specialistovi v oboru geriatrie nebo v oboru klinická farmacie se zaměřením na geriatrii (Červený, Topinková, Býma, 2014).
Mgr. Drahomíra Stará, Ústavní lékárna, Institut klinické a experimentální medicíny, Praha
Literatura:
- Budnitz DS et al. National surveillance of emergency department visits for outpatient adverse drug events. JAMA. 2006 Oct 18;296(15):1858–1866
- Červený R, Topinková E, Býma S. Geriatrie: novelizace 2014. Praha: Společnost všeobecného lékařství ČLS JEP, 2014
- Fialová D et al. Expertní konsenzus ČR 2012 v oblasti léčiv a lékových postupů potenciálně nevhodných ve stáří. Klin Farmakol Farm. 2013;27(1):18–28
- Šnejdrlová M, Topinková E. Křehký senior. Postgrad Med. 2014;16(Suppl. 2):16–22
Více o autorce:
2003–2008: studium na Farmaceutické fakultě UK v Hradci Králové; od 2008: Ústavní lékárna IKEM; 2013: Atestace v klinické farmacii
Další články v tomto čísle
- Stáří může být sladké, když je jako mládí (Cheilón)
- Prohlášení Asociace vysokoškolských vzdělavatelů nelékařských zdravotnických profesí v ČR podporující stanovisko ČAS
- Uzavřeme sestru v kleci?
- Změny v kompetencích sester – žhavé téma současnosti
- Perličky
- Doprovázení v ošetřovatelství I
- Doprovázení v ošetřovatelství II
- Sociální péče 1. díl
- Antistresové omalovánky pro dospělé
- Lidé na konci života nestojí o soucit a falešnou naději. Chtějí pravdu











