


Florence Akademie
Diabetes a obezita, režimová opatření
O diabetu se hovoří jako o epidemii 21. století. Patří mezi nejzávažnější onemocnění, která způsobují značné komplikace, a to především kardiovaskulární, nefrologické a neurologické. Podle odhadu Světové zdravotnické organizace (WHO) žije na světě více než 200 miliónů diabetiků a polovina evropské populace trpí nadváhou nebo obezitou.
Obezita je definována jako zvýšení tělesné hmotnosti zapříčiněné nadměrným hromaděním tuku v těle. Stupeň obezity se stanovuje pomocí indexu tělesné hmotnosti (BMI).
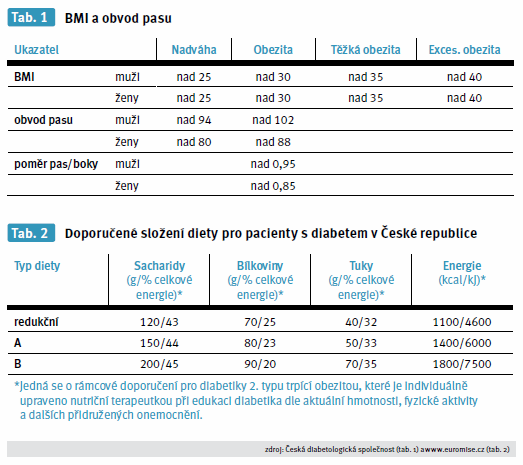
Ze zdravotního hlediska je důležité nejen množství, ale i rozložení tuku v těle, které zjišťujeme pomocí měření obvodu pasu a posuzujeme tak rizika metabolických a kardiovaskulárních komplikací. Vysoké riziko mají muži s obvodem pasu nad 102 cm a ženy s obvodem pasu nad 88 cm (tab. 1).
Dalším možným vyšetřovacím postupem je bioelektrická impedance, kterou lze stanovit obsah tukové tkáně, beztukové hmoty (svaloviny) a hydrataci.
Položme si otázku: je obezita nemoc, nebo projev blahobytu?
Obezita je definována jako nemoc a zaujímá třetí místo, co se týká nejčastějších chronických onemocnění ve vyspělých zemích. Můžeme říci, že kromě obezity se na vzniku diabetu 2. typu podílejí rovněž genetické vlivy a různé civilizační faktory.
Mezi nejčastější civilizační faktory patří:
→ nadměrný příjem energie
→ nevhodné složení stravy
→ nedostatečná fyzická aktivita
→ konzumace alkoholu a kouření
Kromě těchto faktorů hrají velkou roli i vlivy psychické, rodinné zvyklosti a nepravidelnost v jídle. Bylo zjištěno, že obézní lidé se zvýšeným množstvím břišního tuku, hypertenzí, diabetem a hyperlipidémií častěji umírají na komplikace aterosklerózy. Onemocnění diabetu 2. typu se manifestuje převážně v dospělosti, obvykle ve věku nad 40 let. Diabetes 2. typu souvisí s dědičností, takže v anamnéze bývá patrná rodinná zátěž. V 60–90 % je spojen právě s obezitou a patří mezi projevy metabolického syndromu. Cílem léčby u diabetu 2. typu je proto dlouhodobé zachování optimální tělesné hmotnosti, snížení inzulinové rezistence, ovlivnění postprandiální glykémie, docílení optimální hodnoty krevního tlaku a lipidového spektra. U obézních diabetiků 2. typu jsou bezpochyby důležitá preventivní a léčebná opatření.
Mezi režimová opatření patří:
→ dietoterapie
→ fyzická aktivita
→ farmakoterapie
→ psychoterapie
→ případně behaviorální léčba
Dietoterapie
Změna stravovacích návyků je jednoduchým, ale velice účinným léčebným prostředkem diabetu. Dietní léčbou je možné docílit snížení HbA1c o 0,25– 2,9 %, a to především u diabetiků 2. typu s kratší dobou trvání onemocnění. Zde je významný pravidelný kontakt s nutričními terapeuty – minimálně na začátku léčby a pak průběžně dle potřeby několikrát ročně. Nutriční doporučení pro pacienty s diabetem jsou stanovena dle Standardů dietní léčby pacientů s diabetem a byla aktualizována v roce 2012 Českou diabetologickou společností (tab. 2).
Jaké by mělo být zastoupení jednotlivých živin v diabetické stravě?
Bílkoviny by měly být zastoupeny z celkového energetického příjmu v 10–20 %. Vhodné je zařadit do jídelníčku netučné druhy masa, jako je maso kuřecí, krůtí, králičí a především maso rybí. Z mléčných výrobků je vhodný tvaroh do 1,5 % tuku, sýry do 30 % tuku v sušině a jogurty do 3 % tuku.
Z rostlinných druhů bílkovin se doporučují diabetikům čtyři porce luštěniny týdně.
Tuky by měly tvořit 20–35 % z celkového energetického příjmu. Příjem cholesterolu za den nemá překročit množství 300 mg. Důležité je, jaké je složení jednotlivých mastných kyselin ve stravě.
Saturované mastné kyseliny mají tvořit méně než 7 % energie a jsou zastoupeny především v živočišných produktech, jako je tučné maso, uzeniny a tučné mléčné výrobky, které by měl diabetik ze stravy vyloučit.
Cis-monoenové mastné kyseliny zastoupené v olivovém, řepkovém a podzemnicovém oleji mají tvořit 10–20 % z celkové energie, neboť mají antiaterogenní, antitrombogenní efekt, ale i antioxidační účinky.
Polyenové mastné kyseliny ω-6 a ω-3 by neměly překročit 10 % energetického příjmu. V sójovém, slunečnicovém a kukuřičném oleji se nachází ω-6, zatímco ω-3 je obsažena především v rybím tuku, proto by měl diabetik zařadit do jídelníčku dostatek rybích produktů, nejlépe dvakrát až třikrát týdně v celkovém množství cca 400 g. Polyenovou mastnou kyselinu ω-3 lze získat také z řepkového oleje nebo z ořechů.
Sacharidy především ve formě potravin bohatých na vlákninu mají tvořit 45–60 % celkového energetického příjmu. Mezi potraviny bohaté na vlákninu s nízkým glykemickým indexem patří zelenina, ovoce, luštěniny a celozrnné potraviny, které jsou zároveň bohaté na vitaminy a minerály.
Nové studie přinesly kladné výsledky o účinku vlákniny. Doporučuje se denní příjem asi 25 g, což odpovídá zhruba pěti porcím zeleniny nebo ovoce. Vláknina je ve stravě zastoupena ve formě rozpustné nebo nerozpustné. Nerozpustná vláknina zpomaluje vyprazdňování žaludku a snižuje chuť k jídlu. Rozpustná vláknina zvyšuje viskozitu potravy, snižuje LDL i celkový cholesterol a zároveň ovlivňuje triacylglyceroly. V roce 1977 popsal Jenkins snížení postprandiální glykémie u diabetiků po konzumaci potravy s viskózní vlákninou – glykemický index (GI). Jedná se o veličinu udávající, jak rychle je naše tělo schopno získat glukózu z určitých druhů potravin a využít ji.
Zjistil, že postprandiální odpověď na sacharidovou zátěž je ovlivněna nejen množstvím sacharidů, ale i typem potraviny a její úpravou – zda je strava syrová, vařená, rozmělněná, nebo je v pokrmu přítomen tuk či bílkoviny. Rovněž záleží na individualitě diabetika – jaké má trávení, vstřebávání nebo inzulinovou odpověď. Proto se nedoporučuje hodnotit potraviny jen podle glykemického indexu, ale vždy je důležité zohlednit celkový obsah sacharidů, vlákniny, obsah energie a dalších živin ve stravě.
Velmi důležitou složkou stravy je pitný režim. Denní příjem tekutin by měl být v množství 30 ml/kg/den, což u žen odpovídá asi 2 l/den a u mužů kolem 2,5 l/den. V některých případech (typicky pokročilá kardiální onemocnění) však může být denní příjem tekutin omezen, většinou na 1,5 l/den. Dostatečný pitný režim přispěje ke správné funkci metabolismu a k omezení rizika močových infekcí, které jsou u diabetiků poměrně časté. Vhodnými nápoji jsou minerální a přírodní vody, voda ochucená citrónovou šťávou a neslazený čaj. Nevhodné jsou zejména limonády, cola nápoje a sladké mošty, neboť obsahují jednoduché sacharidy s velkým množstvím energie, které zvyšují pravděpodobnost vzniku nadváhy, obezity, cukrovky či zubního kazu.
Alkoholické nápoje by neměly překročit denní příjem 20 g alkoholu, což odpovídá dávce 200 ml vína nebo 0,5 l piva.
Potravinové doplňky, různé zázračné diety a léky na hubnutí nejsou účinné. Vždy je důležitá nízkokalorická, nízkotučná dieta s dostatečným množstvím bílkovin a vlákniny. U obézních diabetiků 2. typu jsou vhodné delší přestávky mezi jednotlivými jídly, které mohou přispět k normalizaci postprandiální hyperglykémie. Při běžné fyzické zátěži tedy nejsou nutné dopolední ani odpolední svačiny, nebo postačí zařadit pouze zeleninu.
Při edukaci diabetika 2. typu je vhodné použít edukační materiály, eventuálně i různé názorné modely potravin. Pokud je to technicky možné, je vhodné využít počítačové výukové programy nebo instalaci aplikace uvádějící obsah živin v potravinách a jednotlivých jídlech do mobilního telefonu.
Nedocílíme-li požadovaného výsledku, lze doporučit individuální edukaci v diabetologickém centru, kde je možné využít poradenské služby nutričních terapeutů. V těchto edukačních pracovištích lze realizovat i skupinové edukace se zaměřením na dietu, například edukace pomocí konverzační mapy. Osvědčuje se také spolupráce s dalšími členy rodiny, kteří pomohou pacientovi zvládnout těžké začátky léčby. Motivaci diabetika může také zvýšit účast na rekondičním pobytu, který se pořádá několikrát v roce na různých místech republiky.
Nedílnou součástí režimových opatření je pohybová aktivita. Česká diabetologická společnost doporučuje diabetikům pravidelnou fyzickou aktivitu, alespoň hodinu chůze nebo 30 minut běhu denně. Vhodné je také pravidelné cvičení v délce 150 minut/týden. Pokud však není diabetik na fyzickou aktivitu zvyklý, měl by s cvičením začínat pozvolna a postupně zátěž zvyšovat až na 30 minut/den. Pravidelná fyzická aktivita je důležitá pro dlouhodobé udržení redukované hmotnosti a celkovou kompenzaci diabetu.
Farmakologická léčba se zahajuje ihned při stanovení diagnózy diabetu, současně s dietním a dalším režimovým opatřením. Zatímco v případě pacientů s diabetem 1. typu je jedinou možnou léčbou inzulin, u pacientů s diabetem 2. typu lze využít celou řadu perorálních antidiabetik, která fungují v zásadě na dvou principech – snížení inzulinové rezistence nebo zvýšení produkce inzulinu slinivkou. U většiny z nich je však základní podmínkou jejich použití dobrá funkce jater a ledvin. První volbou v léčbě perorálními antidiabetiky je metformin. Pokud není dosaženo požadované zlepšení kompenzace, lze ho kombinovat s dalšími skupinami léků jako např. deriváty sulfonylurey nebo inhibitory DPP-4 (gliptiny). Méně používané jsou pak glitazony nebo glinidy (někdy označované jako krátkodobá sulfonylurea).
V současné době lze využít i nové injekční léky zvyšující produkci inzulinu slinivkou – analoga GLP-1, jež se aplikují jednou nebo dvakrát denně (v závislosti na jednotlivých preparátech). Úplnou novinkou je pak skupina léků označovaných jako glifloziny, jež působí na principu zvýšeného vylučování glukózy močí. Pokud nedocílíme úpravou stravy, pohybovou aktivitou a kombinační léčbou perorálními antidiabetiky (PAD) optimální kompenzace, je vhodné přehodnotit léčbu a zahájit inzulinoterapii v podobě konvenčního či intenzifikovaného režimu. Při stanovení diagnózy diabetu může být inzulin indikován dočasně ke zlepšení kompenzace a následně je diabetik převeden na perorální antidiabetika (PAD).
Závěr
Léčba diabetika není jednoduchá, vyžaduje dlouhodobou spolupráci pacienta, ale i komplexní přístup ze strany lékaře a zdravotnického personálu.
Romana Fatková, DiS., oddělení klinické dietologie, FN Plzeň
Literatura
1. Kohout P, Rušavý Z, Šerclová Z. Vybrané kapitoly z klinické výživy I. 1. vydání. Praha, Forsapi, 2010. ISBN 978-80-87250-08-2
2. Česká diabetologická společnost. Standardy a jiná doporučení [online]. [cit. 2014-07-24]. Dostupné z: http://www.diab.cz/standardy
3. WikiSkripta. Obezita [online]. [cit. 2014-07-24]. Dostupné z: http://www.wikiskripta.eu/index.php/Obezita
Více o autorce
Romana Fatková, DiS.
1987: ukonč. SZŠ Brno – Dietní sestra; 2002: ukonč. PSS Brno – Poruchy výživy a výměny látek; 2013: ukonč. VOŠ Plzeň – Diplomovaný nutriční terapeut; od 2013: studium FOZOŠ Bratislava – Fyziologická a klinická výživa; 1987–2005: LL Konstantinovy lázně – dietní sestra; od 2005: FN Plzeň – nutriční terapeut
Projekt Florence Akademie podpořily VZP ČR a www.dm2t.cz.











