


Číslo 3 / 2012
Péče o jizvy po termickém úrazu
Souhrn: Popáleniny jsou poranění tkání, vzniklá kontaktem s vysokou teplotou, chemikáliemi, elektrickým proudem nebo plynem. Patří k nejtěžším úrazům lidské traumatologie, často zanechávají nejen fyzické, ale i psychické jizvy. Vyžadují nejkomplikovanější, nejdelší a nejnákladnější léčbu. Popáleninové trauma často vede k závažným trvalým následkům. Při velkém rozsahu nebo těžkém stupni popálení mohou být následky fatální. Naděje na přežití závisí na stabilizaci stavu pacienta během prvních několika hodin. Komplexní léčba skládající se z chirurgických výkonů, péče o vnitřní prostředí a intenzivní rehabilitace si klade za cíl minimalizaci těchto následků. V článku jsou uvedeny některé základní principy prevence vzniku hypertrofických jizev a jizevnatých kontraktur.
Klíčová slova: kůže – popáleninové trauma – hypertrofické jizvy – keloidní jizvy – jizevnaté kontraktury.
Care of scars after thermal injuries
Summary: Burns are tissue injuries caused by contact with high temperature, chemicals, electricity or gas. They rank among the most severe injuries in human traumatology and they often leave not only physical but also psychological scars. They require the most complex, the longest and the most expensive treatment. Burn injuries often lead to severe permanent consequences. In case of burns of large extent or high degree the consequences can be fatal. The hope for survival depends on stabilization of the patient ́s state during several initial hours. The goal of the comprehensive treatment consisting of surgical interventions, care of the internal environment and intensive physiotherapy is to minimize the consequences. The article outlines some basic principles of prevention of the development of hypertrophic scars and cicatricial contractures.
Key words: skin – burn trauma – hypertrophic scars – keloid scars – cicatricial contractures.
Úvod
Kůže je největším orgánem těla, zabezpečujícím schopnost existence v zevním prostředí. Slouží jako identický obal jedince, ochrana vnitřních orgánů, bariéra vstupu infekce, termoregulace, regulace ztráty tekutin. Poranění je vždy bolestivé, šokující a život ohrožující. Popáleninové trauma je nejen život ohrožující stav, ale může se stát i úrazem se značně mutilujícími následky. Deformity končetin a kloubů, vznik jizevnatých kontraktur a hypertrofické jizvy patří mezi nejčastější pozdní následky těchto úrazů. Zvláště závažné se stávají na místech exponovaných v běžném životě (obličej a ruce). Součástí péče o popálené pacienty je i prevence vzniku jizev a časná a pozdní rehabilitace.
Patofyziologie. Po každém úrazu, tedy i po termickém, dochází k vyplavení zánětlivých mediátorů a k aktivaci koagulačních kaskád, chemotaxi leukocytů a mikrofágů. Dochází k obecným pochodům hojení rány. Jejich rozsah roste lineárně se stupněm závažnosti traumatu, tzn. nejen s hloubkou, ale také s rozsahem (větší plocha – více mediátorů – těžký popáleninový šok – větší nároky na metabolismus). Plochy se jizví, kontrahují. Jizvy mohou být zpočátku méně kvalitní, plošné a může dojít k jejich snadnému mechanickému poškození. To přispívá k rekurenci zánětlivých pochodů ve zhojené ploše, následně k další fibroprodukci a kontrakci tkáně. Výsledkem hojení mohou být následně fibrózní kontraktury v oblasti kloubů, později se stále lepším anabolickým stavem zhojeného organismu dochází k nárůstu hypertrofických jizev. Žádoucí epitelizace je vystřídána nežádoucí kontrakcí při přeměně fibroblastů v myofibroblasty.
Patologická anatomie. U termických úrazů dochází k nekróze tkáně. Rozsah nekrózy je určující pro klasifikaci hloubky postižení od I. do III. stupně.
U I. stupně dochází jen ke vzniku mezibuněčného edému a dilataci kapilár. Klinicky se projeví jako zarudnutí, které ustupuje během několika dnů. Nedochází zde k nekróze buněk a poškození kůže nepřesahuje bazální membránu epidermis. Proto nezanechává trvalé následky. Hyperpigmentace spojená s akumulací většího množství pigmentu je přechodná.
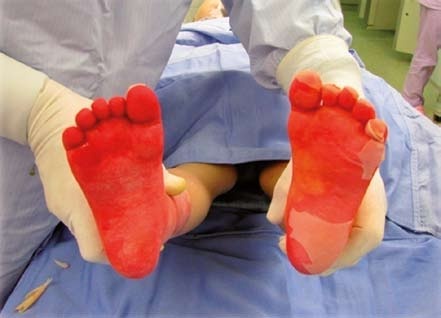
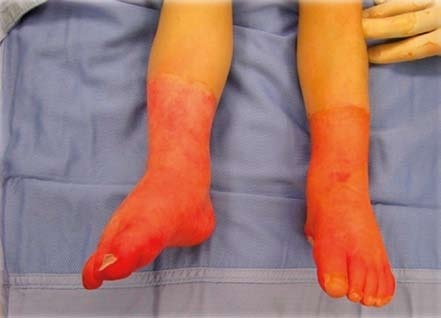
U stupně II A již dochází k parciální nekróze povrchových vrstev epidermis. Poranění se vesměs hojí do 14 dnů spontánní epitelizací z buněk bazální vrstvy, pokud není komplikováno infekcí. Zánětlivé pochody jsou mírné, proto i jizvy jsou nenápadné a ve většině případů dojde ke zhojení bez trvalých následků, někdy může přetrvávat jen odlišná pigmentace vzniklých jizev. U stupně II B zasahuje poškození až do hlubokých vrstev kůže, poraněná plocha má cihlově červenou nebo mramorově bledou barvu, bolestivost bývá menší. Zhojení trvá řadu týdnů a v některých případech je potřeba přistoupit k operační léčbě, která spočívá v odstranění neživých částí kůže (nekrektomii) a jejich nahrazení přenosem tenkých kožních štěpů (dermoepidermální autotransplantací). Místo autotransplantace lze použít i další biologické kožní kryty a náhrady.
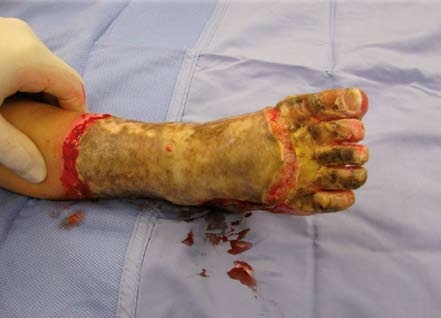
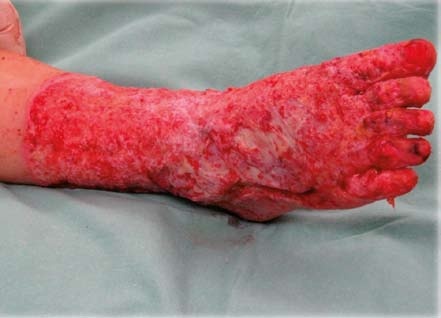
V případě III. stupně je kůže zcela poškozena, obvykle i s částí podkožní tukové tkáně. Barva poranění je voskově bílá, perleťová, žlutá, tmavě hnědá až černá. Popálené místo je na dotek nebolestivé a necitlivé. Tyto nejzávažnější popáleniny nemají tendenci ke zhojení ze spodní části tkáně, pouze drobné plošky se mohou zhojit přerůstáním pokožky ze zdravých okrajů. Jediný možný způsob rekonstrukce popáleného místa je operační řešení, které spočívá v odstranění neživé tkáně a v náhradě výsledného defektu tenkými štěpy, obvykle síťovanými pláty kůže, které se odebírají ze zdravé a nepoškozené části kůže. Plocha po odběru štěpů se hojí spontánně do 10 dnů. Hojení transplantovaného místa pak trvá obvykle 10 až 14 dní.
Doba jizevnatého hojení rány je závislá na době reepitelizace. Vztah jizevnatého hojení po popálení k době reepitelizace:
a) hojení do 2 týdnů – minimální tvorba jizev;
b) hojení do 3 týdnů – minimální tvorba jizev s výjimkou rizikových skupin (osoby s tmavší až tmavou po- kožkou apod.);
c) hojení delší než 3 týdny – jizevnaté hojení (hypertrofické jizvení u více než 50 % pacientů).
Péče o jizvy
Jizvy vznikají vždy u popálenin II. stupně, kdy je nezbytné chirurgické řešení nekrektomií a dermoepidermální autotransplantací. (Nekrektomie – odstranění mrtvé tkáně: kůže, případně podkoží nebo i hlubších neživých struktur. Dermoepidermální autotransplantace – chirurgický přenos vlastního kožního štěpu z dárcovského místa na část těla, kde kožní kryt chybí). Jizvy však mohou vzniknout i při protrahovaném hojení stupně II A či II B. Již v akutní fázi se snažíme předejít tvorbě hypertrofických jizev správným načasováním i volbou terapie (konzervativní či chirurgická). Zde jsou uvedeny příklady péče o jizvy:
Promašťování – jizvy mažeme 2krát až 3krát denně změkčujícím (hydratačním) krémem, mastí nebo pleťovým mlékem (Unguentum leniens, Excipial, modrá Indulona). Zmírní se tím svědění a svrašťování jizev. Doma se mohou pacienti běžně sprchovat vodou, dospělý pacient může používat sprchové gely s mírným pH (nejlépe stupeň 5,5), které jsou volně prodejné v lékárnách. U pacientů, u nichž je práce s jizvami silně bolestivá, je vhodné aplikovat na jizvy mast s obsahem kostivalu (Traumaplant), která výrazně potlačuje bolestivost a umožňuje tak adekvátní tlakové masáže. U dětí i dospělých, zejména v obličeji, je vhodné užití kalcia – Calcium pantothenicum, které se dobře aplikuje, jizvu chrání, nestéká a ani se nevstřebává do krycího materiálu.
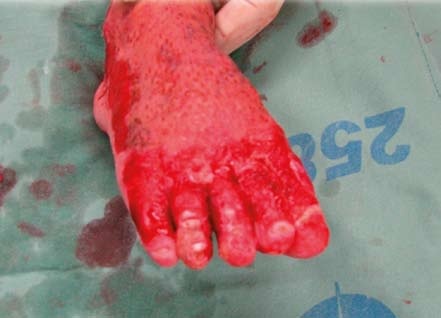
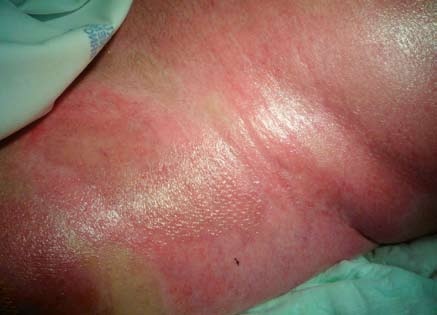
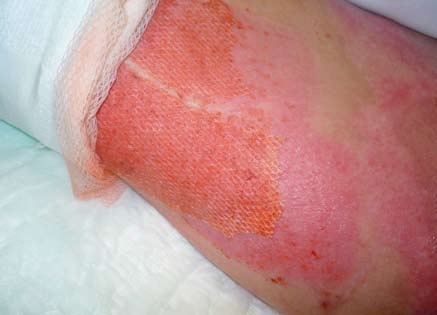
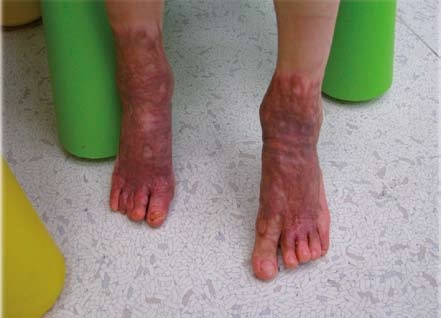
Tlakové masáže – provádí je zpočátku rehabilitační pracovník (instruovaná osoba) po natření jizvy krémem, později je možné, aby masáže prováděl sám pacient. Postup: rukou je vyvíjen takový tlak na jizvu, který vyvolá její zesvětlení, zbělení. Masáž se provádí přibližně 10 sekund, poté se tlak na 10 sekund uvolní a tento postup se opakuje celkem 10krát. Celý postup se provádí 3krát denně – ráno, v poledne a večer. Po několika měsících tlakových masáží se jizva stává měkčí, světlejší a pružnější. Tyto masáže se provádějí do doby, než jizva změkne, barvou přibližně odpovídá barvě nepopálené kůže nebo je světlejší (tj. za 1 až 2 roky po popálení).
Elastické kompresivní návleky – speciální návleky působí na jizvy příznivě svým trvalým tlakem. Dlouhodobý tlak vede ke snížení překrvení jizvy. Dochází tak k vyblednutí, k omezení nadměrné tvorby vaziva v jizvě a jejímu rychlejšímu vyzrávání. Návleky by proto měl pacient nosit oblečeny podstatnou část dne. Kompresivní návleky se obvykle používají do doby zralosti jizvy, tedy po dobu jednoho až dvou let po úrazu. Návleky se zhotovují na míru pacienta.
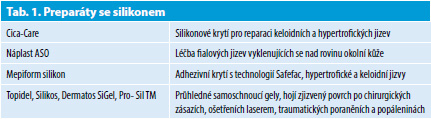
Silikon – ve formě silikonových plátků, gelu nebo krému je v poslední době využíván často u čerstvých jizev, ale i jako prevence po užití některých chirurgických metod. Mechanismus nebyl dosud objasněn. Jeho aplikace je jednoduchá, ale musí být dlouhodobá a důsledná. Pacient by měl ponechat silikonový preparát v jizvě minimálně 12 hodin denně a aplikovat je po dobu několika měsíců. Symptomatická úleva je poměrně rychlá, ale trpělivost pacientů bývá při takovém ošetřování omezená. Nejčastěji užívané jsou plátky ze silikonového gelu. Vyrábí se ze silikonového eleastomeru pro lékařské použití. Silikonový plátek je měkký, mírně přilnavý, polyesterovou síťkou zpevněný výrobek. Byl vyvinut pro léčbu hypertrofických a koloidních jizev, ale také pro rehabilitaci popálenin a jiných poranění kůže. Mírní bolestivost, snižuje na minimum tvorbu vystouplých jizev, změkčuje stažené svaly a zlepšuje rozsah pohybu. Plátky gelu lze přizpůsobit podle tvaru a velikosti jizvy, poté přiložit na kůži a upevnit nejlépe náplastí. Plátky lze omývat, nejlépe nedráždivým mýdlem, opláchnout vodou a po vysušení je znovu aplikovat na očištěnou jizvu. Plátek je potřeba nahradit novým až po 4 až 6 týdnech celodenního užívání.
Rehabilitace – protahování kloubů a jizevnatých pruhů přispívá k obnově pohybu postižených kloubů a zvyšování svalové síly. Vždy je však nutné dbát na šetrné zacházení s čerstvými jizvami. Důkladná rehabilitace během prvního roku po popálení může zabránit deformitám končetin a omezit nutnost následných korekčních operací.
Cílem péče o jizvy je ovlivnit růst a zrání čerstvých jizev tak, aby jizva definitivní, tzn. jizva vyzrálá, byla esteticky i funkčně co nejpřijatelnější.
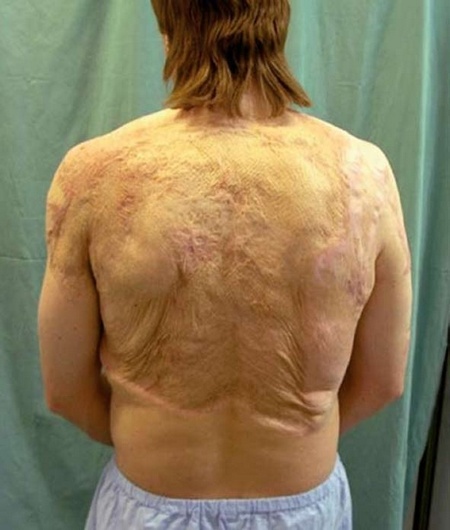
Hypertrofické jizvy
Jizvy po hlubokém popálení mají sklon k tzv. hypertrofii (zvětšení, zbytnění) a mohou tak pacientům působit obtíže nejen zdravotní, ale i estetické. Obecně platí, že čím je popálenina hlubší a doba léčení delší, tím více jsou jizvy hypertrofické. Tvorbu a výsledný vzhled jizvy ovlivňuje typ poranění, umístění, rozsah a hloubka popálené plochy, přítomnost infekce, délka hojení, věk, přidružené choroby a genetické faktory. Hypertrofickou se jizva nestává hned po zhojení popálené plochy, ale postupně v prvních měsících po popálení. Během dalších měsíců i let mají hypertrofické jizvy tendenci k regresi, kdy se oplošťují, měknou, stávají se více elastickými a jejich barva je světlejší. Děti a mladí lidé mají vyšší tendenci k vytvoření hypertrofických jizev než dospělí. Již vytvořené hypertrofické jizvy jsou hůře léčitelné. Je také nutné se vyvarovat i působení silného slunečního záření a UV záření v soláriích, neboť by mohlo dojít k nežádoucímu trvalému skvrnitému zhnědnutí ji-zev, které jsou velmi těžce léčitelné.
Vývoj hypertrofických jizev
První až šestý měsíc po zhojení – jizvy mají růžovou, červenou až purpurovou barvu a jsou vyvýšené nad povrch okolní zdravé kůže. Jsou tuhé, ale křehké, bez elasticity, nepoddajné a zvrásnělé. Jsou navíc suché, svědí a mohou dokonce i bolet. Často dochází k jejich svrašťování, smršťování a tvorbě nepravidelně jdoucích jizevnatých silných pruhů. Může dojít k různým deformacím jizvy samé i jejího okolí. V závažnějších případech se může objevit omezený pohyb okolních kloubů. V povrchových jizvách se někdy vytvoří puchýřky s čirým obsahem nebo naplněné krví. Mohou vzniknout buď sekundárním mechanickým poraněním jizvy, nebo utlačením či ucpáním vývodů potních a mazových žlázek rostoucí jizvy.
Jeden až tři roky po popálení – jizva postupně vyzrává, přestavuje se – stává se světlejší, oplošťuje se, je měkčí, pružnější i poddajnější. Její tloušťka se zmenšuje, uvolňuje se i okolí jizvy. V některých případech je nutné, aby pacient v tomto období absolvoval řadu chirurgických zákroků – korekčních operací jizevnatých svraštění.
Keloidní jizvy
Někteří pacienti mají sklon k tvorbě jizev silně vyvýšených, purpurově zbarvených a přesahujících rozsah původní rány, tzv. jizev keloidních. Ty vznikají později než jizvy hypertrofické a nemají sklon k regresi. Léčba takových jizev je velmi obtížná.
Základní rozdíly mezi hypertrofickou a keloidní jizvou
Hypertrofická jizva:
1. nepřerůstá přes okraj původní léze,
2. nemá predispoziční místa, ale častěji se objevuje na extenzorové části ohybových zón,
3. časem se oplošťuje,
4. začíná se objevovat do měsíce od úrazu,
5. je méně asociována s barvou pleti,
6. má nižší pravděpodobnost recidivy,
7. lépe reaguje na tlakovou léčbu.
Keloidní jizva:
1. přerůstá okraje původní léze,
2. nejčastější lokalizací je sternum, brada, ušní lalůčky, ramena a paže,
3. roste roky a zůstává elevována nad ostatní tkáň,
4. objevuje se nejčastěji v intervalu 3 měsíce a déle od úrazu,
5. je častější u osob s tmavou pletí (15–20násobně vyšší riziko v porovnání se světlou pletí),
6. má vysokou tendenci k recidivě nezávislé na léčebné strategii,
7. nereaguje na tlakovou léčbu.
Rehabilitace jako prevence kloubních kontraktur
Časná a intenzivní rehabilitace u popáleninového traumatu předchází vzniku jizevnatých kloubních kontraktur (trvalé zkrácení jizevnaté tkáně vedoucí k deformitě s omezením normálního rozsahu pohyblivosti kloubu), a tím kosmetickému a zejména funkčnímu omezení. Rehabilitace je tedy zásadní součástí komplexní péče o popáleného pacienta po celou dobu jeho léčby. Cílem je vrátit pacienta do normálního života, zajistit jeho soběstačnost a případně možnost návratu do zaměstnání. Rehabilitace zahájená již v akutním období může mít zásadní vliv na celkový výsledek léčby popálenin.
Mezi základní principy prevence kloubních kontraktur patří polohování pacienta. Důležitá je také správná obvazová technika a dlahování, a to zejména při popálení rukou. Palec musí být separován od ostatních prstů a prsty musí být ve fyziologické pozici, tedy v mírné semiflexi ve všech kloubech, vzájemně od sebe oddělené obvazovým materiálem, aby nedocházelo k maceraci ploch. Při postižení dorza polohujeme ruku do mírné flexe, při palmárním postižení do mírné extenze. Pokud není možné zahájit časnou vertikalizaci a chůzi pacienta, je nutné dodržovat správné postavení nohou jako prevenci zkrácení Achillovy šlachy.
U rozsáhle popálených pacientů provádíme převazy v celkové anestezii, čehož lze využít i k rehabilitaci na operačním sále. Nezbytnou součástí rehabilitace je samozřejmě aktivní zapojení pacienta. Snažíme se ho motivovat tak, aby byl schopen se sám obsloužit např. při hygieně či jídle atd.
I po zhojení ploch je nezbytné pokračovat v intenzivní rehabilitaci. Pacient hlavně rehabilituje velké klouby končetin a drobné klouby rukou. Vzhledem k tomu, že lymfatický systém regeneruje u popálených pacientů pozdě, přetrvává lymfostatický poúrazový otok, který je spolu se zkrácením a atrofií svalů a šlach z dlouhodobé inaktivity překážkou v obnovení normální pohyblivosti.
Pozdní terapie
Pokud se u pacienta objeví kloubní kontraktura nebo hypertrofická jizva, nepříznivá jak z kosmetických důvodů, tak zejména z funkčního hlediska, kdy může být překážkou pohybu, příjmu potravy (v případě mikrostomatu) či uzavírání očních víček, je nutné v rekonstrukčním období přistoupit k reparativním operacím. Výhodnější je načasovat je s co největším odstupem od úrazu, což vede k menšímu pooperačnímu krvácení i snadnější preparaci jizevnatých struktur. V oblasti očních víček nebo u dětí v růstovém období je někdy nutné tyto operace provést bezodkladně. Rekonstrukční operace spočívají v aplikaci plastickochirurgických speciálních postupů. Využívají se zejména volné přenosy kůže v plné tloušťce nebo také tkáňové expandéry či volné laloky. Do jizevnatého terénu se vždy přenáší pouze zdravá neporaněná kůže. Odběrová plocha se pak musí ošetřit suturou, v méně příznivých situacích dermoepidermálním štěpem, což má za následek další péči o tuto plochu.
Závěr
Úraz popálením patří mezi nejzávažnější a současně bohužel i nejčastější poranění, která mohou člověka postihnout. Jeho léčba je velmi náročná a dlouhodobá. Pacienti jsou po popáleninovém traumatu postiženi celoživotně a opakovaně se vracejí k plastickochirurgickým úpravám jizev. Dispenzarizace těchto pacientů ve specializovaných poradnách popáleninových center je proto nezbytná, dlouhodobá a někdy i celoživotní.
Jana Přecechtělová, Klinika popálenin a rekonstrukční chirurgie, FN Brno
Literatura:
1. Königová R. Komplexní léčba popáleninového traumatu. Praha: Karolinum, 2010.
2. Barrett-Nerin J, Herndon, DN. Principles and practice of burn surgery. New York: Marcel Dekker, 2005.
3. Stonová C, Kapounová Z et al. Hojení ran. Praha: Geum, s. r. o., 2011.
4. Königová R. Rozsáhlé popáleninové trauma. Praha: Avicenum, 1990.
Recenzovala:
Bc. Soňa Galušková, vrchní sestra oddělení plastické chirurgie FN Plzeň
Další články v tomto čísle
- Můj příspěvek k roku seniorů
- Více výhod z členství v České asociaci sester
- Odborná způsobilost adiktologa
- Transport vzorků do laboratoře pneumatickou potrubní poštou
- Salmonelózy v dětském věku
- Skorá rebound adipozita a jej príčiny
- Úroveň vzdelania versus úroveň selfmanažmentu chorého s dg. arteriálna hypertenzia
- Realizace opatření na prevenci dekubitů
- Pardubice jubilejně ve znamení hojení ran
- Quo vadis, hojení ran?











