


Číslo 9 / 2016
Problematika odběrů orgánů od dárců zemřelých po nevratné zástavě oběhu
Transplantační program je v ČR zajišťován sedmi regionálními transplantačními centry a Koordinačním střediskem transplantací (KST), což je nezávislá instituce – organizační složka státu, zřízená Ministerstvem zdravotnictví ČR (MZ ČR) dne 7. července 2003. Hlavním úkolem KST je zajištění a koordinace transplantací, včetně alokace orgánů a vedení registrů.
V České republice je sedm regionálních transplantačních center (TxC), a to Transplantační centrum Fakultní nemocnice (FN) v Motole, Transplantcentrum IKEM, Centrum kardiovaskulární a transplantační chirurgie Brno, Transplantační centrum FN v Plzni, Transplantační centrum při Urologické klinice FN Hradec Králové, Transplantační centrum FN Olomouc a Transplantační centrum FN Ostrava. Každé z těchto center má určenou spádovou oblast tzv. dárcovských nemocnic, které mají ze zákona povinnost informovat příslušné transplantační centrum o možném dárci orgánů. Všechna centra mohou organizovat a provádět odběry od zemřelých i žijících dárců a provádět transplantace ledvin. Transplantace ledvin dětským pacientům jsou prováděny pouze v TxC FN v Motole. Transplantace ostatních orgánů jsou doménou specializovaných transplantačních center. Transplantace plic jsou prováděny pouze v TxC FN v Motole, srdce a játra jsou transplantována v TxC IKEM a CKTCH Brno, pankreas a tenké střevo jsou transplantovány pouze v TxC IKEM.
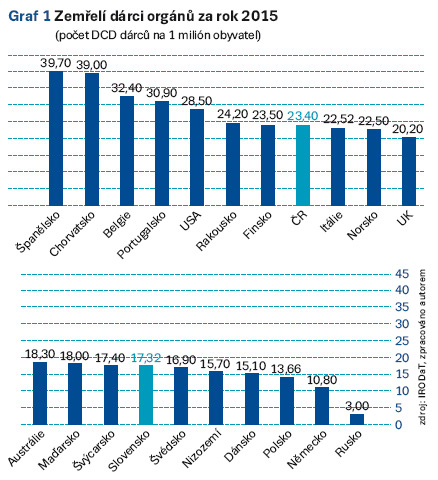
Je všeobecně známo, že počet pacientů – čekatelů na čekací listině převyšuje počet orgánů vhodných pro transplantaci (graf 1). Proto je hlavním cílem transplantačního programu v ČR aktivněji spolupracovat v této otázce a hledat možnosti rozšíření poolu vhodných dárců orgánů. Možností, jak pomoci více čekatelům na waiting listu, je využívat ledviny od zemřelých dárců po nevratné zástavě krevního oběhu, tedy dárců s nebijícím srdcem – tzv. NHBD (non-heart beating donor) neboli DCD (donor after cardiac death). Jedná se o pacienty po neúspěšné kardiopulmonální resuscitaci a o pacienty s těžkým ireverzibilním strukturálním poškozením mozku s infaustní prognózou. Programem odběru ledvin od dárců se smrtí srdce se zabývají pracoviště v Plzni, Hradci Králové, IKEM a od roku 2015 i Transplantační centrum FN Ostrava. Tito pacienti – DCD dárci se dělí do několika skupin dle Maastrichtských kritérií (MK) (tab. 1). Významnou skupinou potenciálních dárců je skupina dle MK III. Zde jsou zařazeni pacienti, u nichž došlo k ireverzibilnímu poškození organismu a současná medicína nemá možnost tento stav zvrátit. Za běžných okolností tito pacienti umírají spontánně po převedení na paliativní způsob léčby či odejmutí marné a neúčelné terapie. Touto problematikou se zabývaly i odborné společnosti ČSARIM, ČSIM a ČTS, které společně vydaly Doporučený postup před odběrem orgánů od zemřelých dárců po nevratné zástavě oběhu.

Transplantační centrum Ostrava disponuje přístroji pro pulzatilní perfuzi odebraných ledvin určených pro transplantaci, a proto byl ve spolupráci s Klinikou anesteziologie, resuscitace a intenzivní medicíny FN Ostrava zahájen program odběru orgánů od dárců po nevratné zástavě oběhu.
Proces DCD dárcovství
Na základě dostupných vyšetření a konzilií, kdy je stanoveno ireverzibilní poškození mozku a prognóza pacienta je infaustní, se provede konsenzuální vyjádření ošetřujícího týmu daného pacienta. Pokud dojde ke shodě, je o tom informována rodina pacienta s vysvětlením stavu a plánu péče, i přes to, že zákon nevyžaduje získání souhlasu rodiny dospělého pacienta k zařazení do dárcovského programu, neboť v České republice platí tzv. předpokládaný souhlas, tedy systém opting-out. V tomto okamžiku je kontaktován transplantační koordinátor příslušného centra a jsou mu předány informace o pacientovi. Na základě dostupných informací a laboratorních výsledků je posouzena zdravotní způsobilost potenciálního dárce. Úkolem transplantačního koordinátora je mimo jiné ověřit, zda se pacient za svého života neregistroval v Národním registru osob nesouhlasících s posmrtným odběrem tkání a orgánů. Výsledek dotazu je součástí zdravotnické dokumentace pacienta. U všech dárců orgánů je nutné provést určitá vyšetření, a to stanovení krevní skupiny, virologické a sérologické vyšetření k vyloučení pozitivity HIV, HbsAg, HCV, BWR, CMV, antiHBc total. Provedou se kompletní hematologické a biochemické odběry k posouzení funkce orgánů (stanovení urey, kreatininu, glomerulárních funkcí apod.). Je vhodné doplnit i ultrazvukové vyšetření dutiny břišní s cílem odhalení případného patologického nálezu.
V rámci chirurgické části odběru je nutné předem informovat odběrový tým o nutnosti přípravy dostatečného množství sterilní ledové tříště, proplachového prezervačního roztoku, dostupnosti přístroje pro pulzatilní perfuzi a nutnosti mít připraven akutní operační sál.
Po převedení pacienta na paliativní způsob léčby a „withdrawing treatment“ jsou sledovány základní životní funkce na monitoru, optimálně reprezentativní svod EKG a invazivní monitorování krevního tlaku. Po zjištění zástavy oběhu (absence organizované elektrické aktivity na EKG) musí následovat vždy tzv. období klidu (no-touch interval) v trvání minimálně pěti minut. Po tuto dobu se nikdo pacienta nedotýká a nejsou prováděny žádné úkony. Po uplynutí předepsaného no-touch intervalu je dvěma lékaři verifikována nevratná zástava krevního oběhu, kdy musejí být splněna alespoň dvě ze tří kritérií – průkazné zjištění absence organizované elektrické aktivity na EKG, průkazné zjištění absence pulzové křivky při invazivním monitorování krevního tlaku a průkazné zjištění absence mechanické aktivity srdce při ultrazvukovém vyšetření srdce. Nevratná zástava krevního oběhu je konstatována po uplynutí období klidu, během kterého trvá zástava krevního oběhu a nedojde k obnovení srdeční činnosti. Veškeré informace jsou zaznamenány dvěma ošetřujícími lékaři do Protokolu o stanovení smrti u DCD, který je součástí dokumentace. Následně proběhne urgentní převoz zemřelého pacienta na operační sál, kde odběrový tým provede zavedení speciálního dvoubalónkového proplachového katetru přes femorální arterii do oblasti odstupu renálních arterií. Cestou femorální žíly je zaveden odvodný katetr. Do arteriálního katetru je aplikován heparin a následně je zahájen proplach ledovým prezervačním roztokem (nejčastěji o objemu 10–20 litrů). Poté odběrový tým explantuje ledviny a po makroskopické prohlídce a odběru biopsie dojde k napojení odebraných ledvin na přístroj pro pulzatilní perfuzi (obr. 1 a 2). V něm je ledvina po celou dobu uložení proplachována speciálním konzervačním roztokem až do její transplantace.

Obr. 1. LifePort Kidney Transporter (LKT)
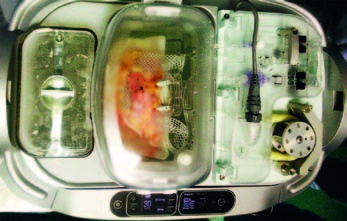
Obr. 2. Ledvina napojená v LKT
fota: autor
Zkušenosti z mnoha pracovišť ukazují, že krátkodobé i dlouhodobé přežívání ledvinných štěpů získaných od dárců s bijícím a nebijícím srdcem jsou srovnatelné. U ledvin od DCD je vyšší riziko výskytu primární afunkce a opožděného rozvoje funkce štěpu. Těmto komplikacím lze předejít, pokud jsou odebrané ledviny od DCD napojeny právě na pulzatilní perfuzní přístroj, kdy lze na základě monitorovaných hodnot (teplota, průtok konzervačního roztoku ledvinou, tlak, rezistence) predikovat viabilitu těchto ledvin.
V roce 2013 byl v ČR proveden jeden odběr orgánů od DCD, v roce 2014 čtyři a v roce 2015 bylo provedeno osm odběrů od DCD. Jen pro srovnání, Španělsko provedlo v roce 2014 desetinásobně více odběrů od DCD než Česká republika. Porovnání odběrové aktivity u DCD dárců zachycuje graf 2.
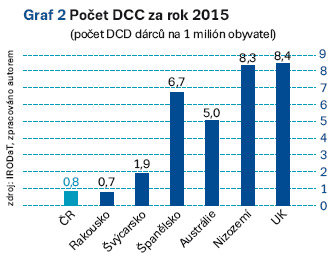
Z celkového počtu 31 odběrů orgánů, které byly v roce 2015 provedeny v TxC Ostrava, byly provedeny čtyři odběry orgánů od DCD. Ve třech případech se jednalo o pacienty s ireverzibilním strukturálním poškozením mozku, kteří nesplňovali kritéria mozkové smrti a jejich prognóza byla infaustní, jeden dárce byl pacient s terminálním srdečním selháním na ECMO podpoře s postischemickým postižením mozku po protrahované resuscitaci. Tato skupina pacientů je označována jako MK III.
Odběry ledvin od dárců s nevratnou zástavou krevního oběhu jsou vysoce technicky, časově, ale i medicínsky náročné. Důležité je, aby v celém zdravotnickém týmu, který pečuje o pacienta – potenciálního dárce, byla souhra a souhlasné stanovisko s postupem.
Mgr. Tomáš Glac – KARIM FN Ostrava; Transplantační centrum FN Ostrava
Mgr. Pavol Švec – KARIM FN Ostrava; Transplantační centrum FN Ostrava
PhDr. Dana Streitová, Katedra intenzivní medicíny, urgentní medicíny a forenzních oborů, LF Ostravské univerzity v Ostravě; COS, FN Ostrava; Transplantační centrum Ostrava, FN Ostrava
MUDr. Peter Sklienka, KARIM FN Ostrava
Literatura:
1. Glac T. Transplantace orgánů – role transplantačního koordinátora. Bakalářská práce. Vedoucí práce PhDr. Renáta Zoubková. Ostrava: Ostravská univerzita v Ostravě, 2011
2. Kieslichová E. Dárci orgánů. Praha: Maxdorf, 2015, 334 s. ISBN 978-80-7345-451-7
3. Viklický O, Janoušek L, Baláž P. Transplantace ledviny v klinické praxi. 1. vyd. Praha: Grada Publishing, 2008, 380 s. ISBN 978-80-247-2455-3
Více o autorovi:
Mgr. Tomáš Glac, KARIM FN Ostrava, Transplantační centrum Ostrava, FN Ostrava
1998–2002: SZŠ Uherské Hradiště – Všeobecná sestra; 2002–2004: VZŠ Ostrava – Dipl. sestra pro intenzivní péči; 2009–2011: Bc. studium – Zdravotnický záchranář, Ostravská univerzita v Ostravě; 2011–2013: Mgr. studium – Intenzivní péče, Ostravská univerzita v Ostravě; od 2004: KARIM FN Ostrava; od 2007: Transplantační centrum Ostrava – odběrový koordinátor
Další články v tomto čísle
- Nic zde není tak trvalé jako pomíjivost (Alexander Fleming)
- Význam hlášení mimořádných událostí v českém zdravotnictví
- Přinese systém vzdělávání 4 + 1 více sester do zdravotnictví?
- Jak se žije sestrám jižně za Kavkazem?
- Sestra cizinka v české nemocnici? Jde to. Chce to jen víc času a trpělivosti
- Kognitivní trénink pro třetí věk
- Stačí jen málo
- Ošetřovatelství pro střední zdravotnické školy – 2. ročník, 1. díl
- Diagnostika poruch polykání
- Kazuistika pacienta po výbuchu varny pervitinu











