


Aktuality
SELEKTIVNÍ SRDEČNÍ KATETRIZACE ‒ ÚLOHA SESTRY
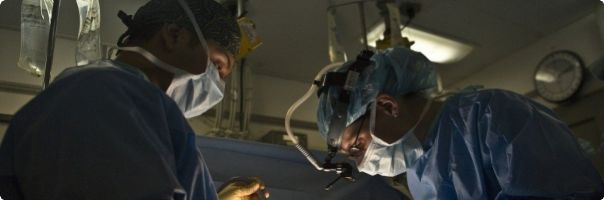
Koronárníangiografie v dnešní době patří i přes velký rozvoj neinvazivních zobrazovacích metod k nejpoužívanější invazivní metodě hodnocení stavu koronárního řečiště.
Selektivní koronografie (SKG) patří mezi invazivní katetrizační vyšetření(obr. 1). Cestou katetrizacev rámci koronografie je arteriální systém. Principem této metody je zobrazení koronárních tepen po aplikaci kontrastní látky pod rentgenovou kontrolou (obr. 2). Selektivní koronografie je indikována ke zhodnocení možnosti revaskularizace po provedení neinvazivních vyšetřovacích metod, jimiž jsouzátěžové testy (zátěžová ergometrie, zátěžová echokardiografie, zátěžová thaliová scintigrafie). Přes progredujícívývoj vyšetřovacích metod v kardiologii patří SKG mezi nejvyužívanějšíinvazivní vyšetřovací metody u nemocných nejen s ischemickou chorobou srdeční.
Selektivní koronografie
Počátky koronografie vyžadovaly splnění několikadůležitých aspektů. Mezi první patřila úspěšná a nekomplikovaná katetrizace velkých cév a srdečních dutin. Druhým aspektem byl vývoj netoxické a dobře snášené kontrastní látky a třetím byl rozvoj rentgenologické přístrojové techniky pro dostatečné zaznamenávání a dokumentaci samotného vyšetření. První tepennou katetrizaci provedl v roce 1938 Ichikawa, který si zavedl cévku vypreparovanou arteriícircumflexa femoralis fibularis až do aorty, a tak nepřímo provedl retrográdní angiografii (Vančura, Aschermann, 1983). Ichikawu následovali další,např. Radner v roce 1945 nebo Jönsonn v roce 1948. Ve druhé polovině 20. století se setkáváme s dalšími průkopníky v této oblasti.M. P. Judkis je autorem transfemorálního přístupu s perkutánnímzavedením vyšetřovacích cévek. Sones prováděl selektivní angiografii cestou arteria brachialis a výkon ukončil suturou tepny. Poslední vlnou modifikace selektivní angiografie bylo také terapeutické využití této metody – perkutánní transluminární koronární angioplastika (PTCA). V první řadě bylo nutné provést selektivní angiografii a dle výsledku vyšetřeníbylo možné provést intervenci na koronární tepně, pokus o dilataci zúženésrdeční tepny. Návrh této techniky poprvé předložil Grünzig v roce 1977.Všedesátých letech minulého století v bývalém Československu vzniká skupina odborníků zabývající se koronografií a chirurgickou léčbou ischemické choroby srdeční. Tato skupina nejprve provádí experimenty na psech a pozdějisvé poznatky přináší do klinické praxe. Na počátku sedmdesátých let dochází k rozvoji koronografie a chirurgické léčby ischemické choroby srdeční na dalších pracovištích v ČSSR – v Praze(IKEM), Brně, Bratislavě, HradciKrálové (Vančura, Aschermann, 1983). Koronární angiografie (selektivní angiografie – diagnostická srdeční katetrizace) je invazivní vyšetřovací metoda, která patří dodnes mezi základní diagnostické metody v kardiologii. Srdeční tepny jsou zobrazovány pod rentgenem po aplikaci kontrastní látky do větví koronárních tepen (Bartůněk, 2016). Během katetrizačního vyšetření jsou monitorovány fyziologické funkce (EKG, monitorace krevního tlaku, saturace kyslíku pulznímoxymetrem, kontrola stavuvědomí). Vyšetření se provádí za plného vědomí, lékař tak má zpětnou vazbu, pokud by se vyskytly u nemocného subjektivní obtíže. Rentgenový přístroj je napojen na obrazovku, která umožňuje sledovat průběh celé skiaskopie.Dalším vybavením katetrizační laboratoře je resuscitační vozík spomůckami k intubaci,léky potřebné pro resuscitaci a defibrilátor pro řešení případných maligních arytmií.
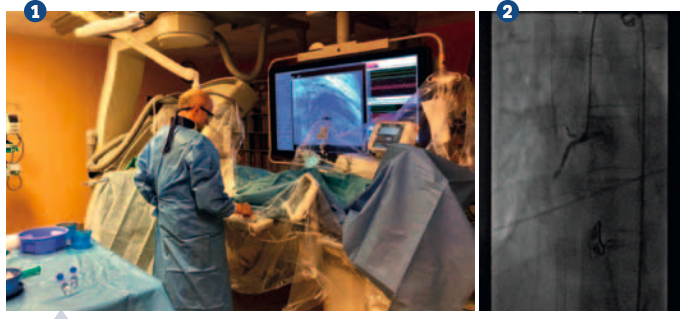

Indikace k selektivní koronografie jsou:
ischemická choroba srdeční (akutní a chronická forma);
postižení srdečních chlopní (před plánovaným kardiochirurgickým výkonem);
jiná srdeční onemocnění (srdeční selhání, komorové arytmie a kardiomyopatie).
Komplikace koronografického vyšetřeníjsou vzácné, jak uvádí profesor Kolář (2009), vyskytují se pouze u 2‒4 nemocných na tisíc vyšetření. Vojáček (2009) dále uvádí, že komplikace intervenční terapie zahrnujípředevším krvácení. Akutní, subakutní, pozdní a velmi pozdní komplikací je trombózave stentu.
Mezi další komplikace selektivní koronografie řadíme (Kolář, 2009):
- komplikace v místě punkce cévy – krvácení, hematom, rezistence nad vpichem, v místě vpichu;
- riziko spojené s podáním kontrastní látky–alergická reakce;
- srdeční komplikace – výskyt těchto komplikací je vzácný; jejich častější výskyt můžeme očekávat u nemocných s těžkou dysfunkcí levé komory a závažným postižením všech třísrdečních tepen; mezi srdeční komplikace řadíme arytmie (zejména fibrilace komor zvládnutelná defibrilací elektrickým výbojem),vznik akutního srdečního infarktu,srdeční selhání,cévní mozkovoupříhodu,urgentní nutnost operace nebo smrt.
Ischemická choroba srdeční
Ischemická choroba srdeční může být definována jako přechodný nepoměr mezi zásobením kyslíkema jeho spotřebou myokardem. Nejčastěji se na vzniku ischemické choroby srdeční podílí ateroskleróza srdečních tepen. Při tomto procesu dochází k morfologickému zúžení srdeční tepny ateromovým plátem aporuchám vazodilatace tepny. Důsledkempoškození endotelu srdečních tepen a arteriol může být ruptura zmiňovaného ateromového plátu se vznikem různého stupně koronárního trombolytického uzávěru (trombu). V důsledku nedostatečného přísunu kyslíku do myokardu dochází k ischemii srdečního svalu (myokardu). Trvá-li ischemie déle, dochází k poruchám kinetiky zásobované části myokardu (regionální). Ischemii můžeme rozdělit na krátkodobou (doba v sekundáchažněkolik minut) adlouhodobou(desítky minut a hodin). Ischemická choroba srdeční je označována jako forma onemocnění vyvolávající ischemii myokardu (Vojáček, Kettner et. al, 2009). Na vzniku ischemické choroby srdeční se podílejírůznérizikové faktory. Tyto faktory můžeme charakterizovat jako znaky či vlastnosti, o nichž je epidemiologickýmmonitorovánímdokázáno, že způsobují onemocnění srdce a cév. Faktorů, které způsobují kardiovaskulární onemocnění, je mnoho a jejich počet se stále zvyšuje. Příčinou vzniku kardiovaskulárního onemocnění je dlouhodobý proces aterosklerotizace. Pro lepší orientaci dělíme rizikové faktory na ovlivnitelné a neovlivnitelné. Ovlivňováním rizikových faktorů se můžeme pokusit o snížení či eliminaci rizika kardiovaskulárních příhod. K hodnocení tohotosnažení používáme cílové hodnoty. Definice cílových hodnot je zakotvena v doporučeních léčebných postupů, které jsou definovány odbornými společnostmi.
- Ovlivnitelné rizikové faktory – arteriální hypertenze, diabetes mellitus, dyslipidemie, metabolický syndrom, životní styl (obezita, nedostatek fyzické aktivity, kouření, omamné látky)
- Neovlivnitelné rizikové faktory – věk, pohlaví, genetická zátěž, pozitivní rodinná anamnéza
Chronické formy ischemické choroby srdeční indikované k selektivní koronografii
- Stabilníangina pectoris (námahová, smíšená) – je definována jako bolest vyvolanáischemiímyokardu na podkladě psychické nebo fyzické zátěže, která v klidu vymizí; nemocníjsou indikováni k selektivní koronografii v době, kdy je farmakologická terapie nedostačující nebo nemocní špatně snášejí podávání léků; před provedením SKG je vhodný průkaz zátěžové ischemie.
- Variantní (spastická) angina pectoris– je charakterizována spasmy epikardiální části srdečních (koronárních) tepen změněných nebo nezměněnýchaterosklerózou anebo spasmy srdečních tepen s organickými změnami; pomocí koronografického vyšetření se snažíme prokázat spasmy srdečních tepen, ježmohou vést až k uzávěru srdeční tepny.
- Němá ischemie myokardu – objektivně prokázaná ischemie myokardu se u nemocných neprojeví klinikou anginy pectoris, ale na EKG záznamu jsou přítomné změny typické pro ischemickou anginu pectoris; pomocí selektivní koronografie můžeme diagnostikovat závažný nález na srdečních tepnách; z prognostického hlediska je němá angina pectoris stejně závažná jako angina pectoris symptomatická (Kolář, 2009).
Akutní formy ischemické choroby srdeční indikované k selektivní koronografii
- Akutní koronární syndromy (AKS) – souhrnné označení pro klinický obraz náhle vznikléa zhoršující se ischemické choroby (anginózní bolesti za hrudní kostí, které mohoubýt doprovázenyneurovegetativní poruchou či srdečním selháním až náhlou smrtí); tento stav vyžaduje rychlou invazivní terapii.
- Nestabilní angina pectoris – je charakterizována jako anginózní bolest s normálními hodnotami kardiospecifických markerů a nespecifickým obrazem elektrokardiogramu (EKG).
- Akutní infarkt myokardu – je ložisková nekróza srdečního svalu vznikající ischemií v příslušné oblasti postižené srdeční tepny; patří mezi nejzávažnější formy akutního koronárního syndromu; akutní infarkt myokardu je indikací k urgentní koronografii a reperfuzní léčbě, která může být také chirurgická.
Příprava nemocného
Samotná příprava závisí na závažnosti stavu nemocného. Pokud je nemocný přivezen kvůli akutní indikaci(akutní srdeční infarkt), jeho příprava se minimalizuje na alergickou anamnézu, zejména na kontrastní látku a léky. Vozem RZP je pacientpřivezen přímo na katetrizační sál kardiocentra.Zde si nemocného převezme katetrizační tým. Pokud je nemocný nespolupracující a je závislý na umělé plicní ventilaci,jsou přítomni intenzivisté – lékař a sestra velmi často z koronární jednotky či oddělení ARO. Pokud je nemocný přijat na plánovanou selektivní katetrizaci, musí být s výkonem obeznámený, přičemž informace podává indikující lékař, který mu také předkládá souhlas s výkonem. Nemocný, pokud mu zdravotní stav dovolí,je informován o významu koronografie,stanovení diagnózy a dalším léčebném postupu.
U plánovaných výkonů nemocný velmi často přichází na standardní oddělení kardiologie den před vyšetřením nebo je přivezen v den výkonu vozem záchranné služby z jiného zdravotnického zařízení dodenníhostacionářekatetrizačního oddělení. Pokud lékař nerozhodne jinak, ponecháme nemocnému jeho chronickou medikaci. Nemocní jsou lační, ale můžou před samotným vyšetřením popíjet tekutiny. Pouze je-li nemocný diabetik, nepodává se medikace (PAD či inzulin). Pokud má nemocný v anamnéze alergii, podává se mu před vyšetřením tableta dithiadenu. V rámci fyzicképřípravy nemocného, kterou provádíme na oddělení (plánovaný výkon),dochází kvyholení pravého předloktí (cesta výkonu arteria radialis). Vpřípadě,že se lékař rozhodne pro provedení srdeční katetrizace cestou femorálními tepnami, vyholujeme oblasti obou třísel. U akutních stavů je tato příprava provedenena přímo na katetrizačním sále. Má-linemocný odnímatelnou zubní protézu, vyzveme ho, aby si ji před vyšetřením vyjmul. Zajistíme žilní přístup, nejlépe na levé horní končetině, z důvodu provedení katetrizace na pravém předloktí cestou arteria radialis. Nemocný je za doprovodu sestry předáván sestře na katetrizačním sále. Tam je položenna vyšetřovací stůlrentgenového pracoviště oddělení intervenční kardiologie (CATHLAB), na končetiny mu připojíme EKG elektrody.Před rentgenovým zářením je chráněn ochrannými pomůckami (oblast pohlavních orgánů atělo nemocného jsouzakrytysterilním rouškováním). Nejčastější cestou zákroku je transradiální přístup;pokud není možné provést katetrizaci tímto přístupem, je volena cesta společnou femorální tepnou. Před samotným zavedením arteriálního sheatu cestou arteria radialis provede intervenční lékař Allenův test. Tímto testem zjistíme průchodnost tepen. Intervenční lékař současně komprimuje arterii ulnaris a radias. Po zblednutí ruky uvolní kompresi na arteria ulnaris, blednutí by mělo za fyziologických podmínek odeznít do desetisekund (Bartůněk, 2016; Debra, 2017). Před punkcí je kůže dezinfikována. Lékař oblast punkce znecitliví lokálním anestetikem (Mesocain 1%). Punkcetepny je prováděna Seldingerovou metodou – po kovovém vodiči vpravíme do tepny zavaděč (sheat) s ochrannouchlopní proti zpětnému krvácení. Pomocí nějintervenční kardiolog postupně zavádí speciální diagnostické a koronografické katétry, přes aortu až do vzestupné části nad aortálním ústím. Katétry jsou pojmenovány podle jejich autorů – Sonesovy, Amplatzovy, Judkinsonovy. Jsou tvarovány podle anatomických poměrů v oblasti věnčitých tepen a aorty. Zvláštní tvarování mají katétry pro vyšetření levé a pravé koronární tepny. Do tepny aplikujeme pomocí tlakové stříkačky kontrastní látku (30–50 ml);jednotlivé nástřiky jsou po 5–10 ml, množství odhadujeme dle velikosti tepen a průtoku koronárním řečištěm. Po ukončení vyšetření je zavaděč z tepny odstraněn (Kolář, 2009). Během výkonu katetrizační tým komunikuje s nemocným, samotným rozhovorem zjišťujeme stav vědomí nemocného, ale také jeho pocity či obtíže.
Role sestry na katetrizačním sále je velmi důležitá. Připravuje sterilní instrumentárium, asistuje lékaři, provádí zápisy monitorovaných hodnot (EKG, tlakových křivek)a pracuje s nemocným během vyšetření.
Intervenční tým je během výkonu chráněn ochrannými pomůckami proti sekundárnímu rentgenovému záření. K těmtopomůckám patří dozimetr, ochrannáolověnázástěra, ochranný olověný límec (ochranaštítné žlázy). Cílem rentgenového vyšetření je získání informace o anatomii a stavu koronárních tepen (zúžení části nebo celé srdeční tepny) či jejich vrozených anomáliích. Toto vyšetření nám také napomáhá při rozhodování o nutnosti provedení dalšího zákroku (intervenční řešení angioplastikou nebo kardiochirurgický výkon; Vojáček et al., 2009).
Součástí koronografického vyšetření může býtprovedení ventrikulografie levé komory srdeční. Do levé komory je po vodiči zavedenpreformovaný katétr (pigtail), kterým měříme tlak v levé komoře. Aplikací kontrastní látky (30–50 ml) pomocí tlakové stříkačky se nám zobrazí dutina levé komory. Na základě změřené plochy může lékař vypočítat objem levé komory na konci diastoly a na vrcholu systoly a ejekční frakci – procento vypuzené krve během systoly. Cirkulacekontrastní látky v dutině levé komory a následně její opuštění nás také informujío stavu dvojcípé chlopně –odhalí např. nedomykavost nebovrozené vady (Bartůněk et al., 2016).
Dalšími technikami, které lze v průběhu selektivní koronografie, eventálně koronární angioplastiky využít pro získání informací o stavu koronárního řečiště,jsou fractional flow reserve (FFR) a intravascular ultrasound (INVUS). FFR je definován jako poměr středního distálního koronárního tlaku k průměrnému aortálnímu tlaku.K samotnému měření je využíván specializovaný vodicí drát pro měření krevního tlaku uvnitř koronární tepny. Cílem této metody je posouzení významnosti koronární stenózy, hodnocení kolaterální perfuze, variability a oblasti myokardu (Shlofmitz, 2017). Další metodou je již zmiňovaný INVUS, který používá malý ultrazvukový snímač namontovaný na špičce katétru pro zobrazování lumen cév. Zároveň můžeme tuto technologii použít k posouzení průměru cév, délkyléze, jejíhosložení a ke kontrole toho, zda jsou stenty správně umístěny a plně nasazeny. Pomáhá také měřit účinnost balonové angioplastiky nebo stentování během angioplastiky (Fornell, 2009).
Srdeční infarkt je život ohrožující stav, přičemž hlavním cílem léčby je předejít dalším závažným komplikacím. Základním principem nefarmakologické léčby dle autorů Ošťádala a Matese (2013) je zprůchodnění infarktové tepny a udržení její průchodnosti v kombinaci sfarmakologickou léčbou. Zprůchodnění srdeční tepny nazýváme u nemocných s akutním srdečním infarktem myokardu s elevacemi úseku ST primární (direktivní) koronární angioplastikou. Tato metoda je mnohem efektivnější než trombolytickáléčba. Výhodou léčebného řešení je snížení výskytu reinfarktu a třicetidenní mortality či vzniku intrakraniálního krvácení či cévní mozkové příhody (Bartůněk et al., 2016). Cílem léčby je zabránit dalšímu odumírání srdečních buněk způsobenémujejich ischemií, snížit rozsah nebo zabránit vzniku dalšího infarktu. Primární koronární angioplastika patří v současné době k základní léčebné metodě většiny srdečních infarktů. Dochází při níke zprůchodnění postižené koronární tepny (obr. 3) pomocí perkutánně zavedeného katétru a implantací stentu. Musíme podotknout, že tato metoda prokazatelně snižuje riziko úmrtí či vzniku dalšího infarktu.
Před provedením samotné PCI je provedena koronografie pro diagnostiku akutního uzávěru, poté se okamžitě pokračuje. Sheat je zaveden cestou a. radialis, popřípadě a. femoralis. Přes sheath je k ústí postižené tepny zavedenacévka s velkým vnitřním průměrem, tzv. guiding, touto cévkou lékař zavede do tepny ultra tenký koronární vodič. Po částečném zprůchodnění uzavřené tepny se tímto vodičem vpravído postiženého místa balonkový katétr;po jeho přesném umístění se balonek naplní směsí kontrastní látky a fyziologického roztoku a roztáhne nerovnosti tepny či zbytky trombu pomocí tlakové stříkačky. Roztažení balonku je možné sledovat pomocí skiaskopie. Tento děj nazýváme balonková koronární angioplastika. Struktura ateromového plátu je vtlačena do stěny srdeční tepny, to však vede k roztržení části cévní stěny. U většiny případů (90 %), kdy není po prosté dilataci optimální výsledek, je třeba do místa postižení umístit kovovou mřížku – stent. To je malá kovová trubička, která udržuje koronární tepnu průchodnou (Bartůněk et al., 2016).
Je-li výkon provádě transradiální cestou, provádíme rovněž kompresi vpichu pomocík ompresivního náramkuTR Band. Pokud byl výkon proveden femorální tepnou, je nutná komprese vpichu 10–15 min.po odstranění zavaděče, poté se provede komprese elastickým obinadlem a nemocný musí dodržovat klidový režim dle doporučení intervenčního kardiologa. Vpich může být téžošetřen tkáňovým lepidlem(Femoseal, Mynxgrip). Po nekomplikovaném výkonu, kdy je nemocný oběhově stabilní (selektivní koronografie) a není potřeba kontinuální monitorace EKG, jepřeložen na standardní kardiologické oddělení. Pokud byl výkon komplikovanýnebo byla provedena intervence (PCI) na koronárních tepnách u nemocného s akutním koronárním syndromem, je pacientpřeložen na monitorované lůžko – koronární jednotku. Popřeložení na JIP oddělení je napojen na monitor, kde jsou sledovány hodnoty krevního tlaku, saturace hemoglobinu pulzním oxymetrem a EKG. Vždy po výkonu se natáčí dvanáctisvodový elektrokardiogram (EKG).
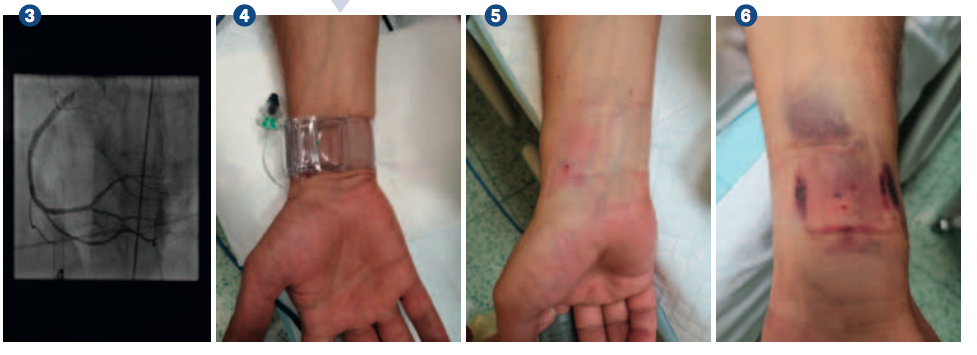

Ošetřovatelský management po výkonu
Nemocný po výkonu dodržuje klidový režim. Délka klidového režimu je závislá na cestě katetrizace, kterou zvolil intervenční lékař. Pokud má nemocný kompresivní náramek (TR Band,nafouknutý 13–16 ml vzduchu) na zápěstí (obr. 4), měl by odpočívat po vyšetření tři hodiny. Poté je mu náramek postupně odpouštěn každých 15 minut o 5 ml vzduchu. Pomocí transparentní struktury můžeme neustále vizuálně kontrolovat, zda vpich pod kompresí nekrvácí. Pro jednoduchou a rychlou manipulaci jsou pásky náramku opatřeny suchým zipem. Pokud nenastanou komplikace (krvácení z vpichu, vznik rezistence nad vpichem...), můžeme náramek odstranit (obr. 5) a krýt transparentním sterilním krytím. Další komplikací po sejmutí kompresivního náramku může být vznik plošného hematomu (obr. 6). V takovémpřípadě monitorujeme, zda se hematom nezvětšuje a nemocného nebolí. Nemocný je poučeno tom, že nesmí končetinu (většinou pravou) zatěžovat – opírat se o ni, chytat se hrazdičky. Je-li výkon prováděn z femorální tepny, přijíždí již nemocný s kompresivním obvazem z katetrizačního sálu adodržuje klidový režim na zádech. Komprese na vpichu a čas dodržení klidového režimu se řídídle doporučení intervenčního kardiologa v protokolu vyšetření. Po odstranění elastické komprese se nemocný může otáčet na boky, ale nesmí končetinu ještě krčit v kyčli. V pravidelných kontrolách dochází na oddělení katetrizační sestra, aby zhodnotila místo vpichu u těch, kterým bylo ten den vyšetření provedeno. Zápis o kontrole a stavu vpichu (hmatná pulzace, hematom, rezistence)provádído dokumentace nemocného.
Po přeložení z intervenčního oddělení na kardiologické oddělení je nemocný poučeno důsledném pitném režimu, neboť kontrastnílátka podávaná v průběhu katetrizačního výkonu se vylučuje pouze močí. Dále nemocného poučíme o dodržování klidového režimu. Pokud má na ruce pouze kompresivní náramek (TR Band), dodržuje klidový režim tři hodiny, přičemž by neměl ruku nijak zatěžovat(opírat se o ni celou vahou, chytat se za hrazdičku nad hlavou apod.).Nemocný může po výkonu jíst a pít. V rámci klidového režimu může sedět nalůžku sklopeném v úhlu více než 30 °. Pokud má potřebu se vyprázdnit v průběhu klidového režimu,poskytujeme mu podložní mísu. Muži močí do bažanta. Po uplynutí klidového režimu se nemocný může posadit nalůžku s nohamadolů, nemocní po diagnostické srdeční katetrizaci mohou po třech hodinách a sejmutí kompresivního náramku chodit, jen dávají pozor na vpich. Do blízkosti nemocného nachystáme signalizační zařízení (zvoneček), kterým si v případě potřeby přivolá ošetřující personál.
Na jednotkách JIP (koronární jednotce) probíhámonitorace základních životních funkcí, monitoracikrevního tlaku provádíme tlakovou manžetou umístěnou na paži levé ruky. Krevnítlak opakovaně měříme,zpočátku po 15minutách, při stabilizaci frevence intervalyměření prodloužíme na jednu hodinu. Kontinuálně monitorujeme EKG,přítomnost reperfuzních arytmií, počet komorových extrasystol,pulzní oxymetrii (při nízké hodnotě podáváme kyslík,nejčastěji kyslíkovými brýlemi),dechovou frekvenci. První čtyři hodiny sledujeme přítomnost bolesti pomocí hodnoticí škály VAS (visual analog scale), poté je bolest hodnocena po čtyřech hodinách a výsledkyzapisoványdo dokumentace pacienta. Dále sledujeme příjem (perorální a venózní) a výdej (moč) tekutin. Pokud má nemocný potřebu defekace, umožníme mu jivykonat na WC křesle, pokud mu to zdravotní stav dovolí,po odstranění kompresivního náramku. Samozřejmě hovoříme o ošetřovatelské péči o nemocného po srdeční intervenci bez komplikací. U závažných stavů je monitorace rozšířena.
Diskuse
Stabilní ischemická choroba srdeční je charakterizována dle doporučení České kardiologické společnosti z roku 2014 jako epizody nepoměru mezi poptávkou myokardu po kyslíku a jeho nabídkou spojenés ischemií nebo hypoxií. Je možné ji indukovat klinickou diagnostikou, laboratorními, zobrazovacími metodami (EKG, zátěžové testy). Tato vyšetření se využívají k potvrzení ischemie u pacientů s podezřením na stabilní ischemickou chorobu srdeční,ke zhodnocení rizika spojeného s tímto onemocněním a hodnoceníúčinnosti léčby (Doporučení ČKS, 2014).
Prevalence anginy pectoris zjištěnáv populačních studiích narůstá s věkem u obou pohlaví, a to z 5–7 % u žen ve věku 45–64 let na 10–12 % u ženve věku 65–84 let a ze 4–7 % u mužů ve věku 45–64 let na 12–14 % u mužů ve věku 65–84 let. Odhadovaná roční mortalita se pohybuje mezi 1,2 a 2,4 %a incidence náhlé smrti mezi 0,6 a 1,4 % ročně. Nefatální infarkt myokardu se vyskytuje u 0,6–2,7 % nemocných ročně (Želízko, Toušek, Skalická, 2013). Závažnější prognóza se vyskytuje u nemocných s omezenou systolickou funkcílevé komory, vyšším věkem a těžší anginou, významnějšími a těžšími stenózami, se srdečním selháním, nemocemi více tepen, proximálnější lokalizacístenóz koronárních tepen rozsáhlejší ischemií čivíce omezenou funkční kapacitou (Doporučení ČKS, 2013).
Prostá balonková angioplastika při léčbě ischemické choroby srdeční je dnes velmi často až v 80 % doplněna implantací koronárního stentu BMS (bare metall stent; slitinachrom/kobalt či chirurgická ocel) nebo lékové stenty DES (drug eluting stent). Tyto stenty uvolňují léky (tacrolimus, cytostatika paclitaxel, everolimus, sirolimus),které zabraňují restenóze na koronární tepně. Výskyt restenózy byl výrazný právě u balonkových angioplastik, ale následně byl výrazně snížen právě použitím BMS a DES stentů. Dnešní angioplastika má úspěšnost přes 95 % a výskyt komplikací je velmi nízký. Mortalita jako komplikace u stabilní ischemické choroby srdeční se vyskytuje v 0,1 %, infarkt myokardu ve 2 % a nutnost akutního kardiochirurgického výkonu v méně než1 % případů. U nemocných,u nichž nelze koronármí tepnu balonkem dilatovat nebo stenózu na tepně překonat pro přítomné kalcifikované pláty,může být provedena vysokorychlostní koronární rotablace (Vojáček, Kettner, 2009).
Selektivní koronografie má stále pevné místo v diagnostice ischemické choroby srdeční, a to mezi miniinvazivními metodami. Je nutné podotknout, že se provádí na specializovaných pracovištích – v kardiocentrech. Dnes využívanýtransradiální přístup jepro nemocnévelmi komfortní, neboť jim přináší rychlejší mobilizaci a možnost brzké rehabilitace(druhý den po vyšetření). V některých případech odcházejí nemocní domů ještěv den vyšetření, přičemž jsou samozřejmě spravenio možných komplikacích. To se týká těch nemocných, kteří mají negativní nález na koronárních tepnách. Již jsou pryč časy, kdy nemocný musel ležet po vyšetření 24 hodin na zádech a poté postupně rehabilitoval.
Závěr
Závěrem můžeme konstatovat, že dnešní selektivní koronografie, jak již bylo zmíněno,má své stálé místo v diagnostice ischemické choroby srdeční. Mezidalší léčebné postupypatří intervence na koronárních tepnách (PCI) či indikace ke kardiochirurgickému řešení (zejména koronární bypass). Tyto invazivní vyšetřovací metody nemocného nijak výrazně nezatěžují, přesto musíme pamatovat namožné komplikace, ačliteratura uvádí jejich ojedinělý výskyt. Je třebaklást důraz na edukaci nemocných po intervenční angioplastice s implantovaným stentem,u nichž je velmi důležité užívání duální antiagregační terapie (velmi často klopidrogel a kyselina salicylová), neboť její vysazení může vést až ke vzniku trombózy(stenózy) implantovaného stentu. Metoda je pro pacienty komfortní, neboť jejich klidový režim je omezen na tři hodiny. S tímto benefitem také souvisí možnost provedení selektivní koronografie v rámci ambulantního programu, kdyje nemocný před výkonema po něm umístěn vdenním stacionáři, který je součástí oddělení intervenční kardiologie.
Etické zásady
Při zpracování našeho článku byly dodrženy všechny etické aspekty. Fotografie prezentované v článku byly pořizované se souhlasem nemocných.
Další aktuality v této rubrice
- Vysoký tlak v plicích mohou mít i děti, varují lékaři – důležité je na to přijít včas
- Od července mají dostat všechny sestry přidáno, pomůže dotace
- Kouření stojí svět podle WHO ročně přes 25 bilionů korun
- Kvůli hluku z tramvají se sejdou zástupci ministerstva a Prahy
- Stipendia hradeckého kraj má zatím 20 mediků, kraj chce ještě 20
- Mezinárodní den DNA – Co všechno o nás dnes prozradí genetika?
- Online poradna Znám své léky pomáhá pacientům ověřit si důsledky vzájemného působení léků
- Právě vyšla nová Florence 2/2024
- Nová metoda léčby kolena pomocí vnitřní ortézy zkrátí návrat ke sportu na polovinu
- Infuzní terapie vitaminem C proti rakovině











