


Číslo 11 / 2012
Hojenie brušnej laparostómie s využitím V.A.C.® terapie
Súhrn: Autori v príspevku prezentujú formou kazuistiky priebeh ošetrovania rozsiahlej komplikovanej rany (open abdomen) u pacienta, primárne po perforácii ulcus pylori, s následnou difúznou peritonitídou, po opakovaných reoperáciach, s ponechaním „otvoreného brucha“ (open abdomen). Ide o prospektívnu štúdiu, ktorej cieľom bolo zabezpečiť správny woundmanagement, a tým urýchliť hojenie rozsiahlej laparostomickej rany (v kombinácii V.A.C. terapie a vlhkého hojenia rán). Vyhodnocujú a analyzujú výsledky hojenia a formulujú závery vo vzťahu k využívaniu V.A.C. terapie v praxi.
Kľúčové slová: open abdomen (otvorené brucho) – V.A.C terapia – vlhké hojenie – kazuistika.
Treatment of open abdomen using V.A.C. ® therapy
Summary: Authors in the article present the case report of large, complicated wound (open abdomen) treatment. The patient's primary diagnosis was perforation of pyloric peptic ulcer, followed by diffuse peritonitis. Patient was repeatedly reoperated and the "open abdomen" was left. The goal of this prospective study is to ensure correct woundmanagement and thereby accelerate the healing of extensive laparostomic wound (in combination with V.A.C therapy and moist wound healing). Authors evaluate and analyze the results of healing and formulate the recommendations for practice.
Key words: open abdomen – V.A.C. therapy – moist wound healing – case report.
Úvod
„Open abdomen“ alebo otvorené brucho (brušná laparostómia) je v dnešnej dobe častý, závažný, klinický i ošetrovateľský problém. Ide o iatrogénnu chorobu modernej brušnej chirurgie, spojenú s vysokou mortalitou. Zároveň ide o náročný druh chronických rán, charakterizovaný prítomnosťou perzistentného zápalu, edému okolitých tkanív s prebiehajúcou bakteriálnou kolonizáciou (zväčša vysoko rezistentnými mikroorganizmami), s prítomnosťou črevných expozícií. Manažment ošetrovania pacienta s takouto ranou si vyžaduje veľa času, trpezlivosti (je frustrujúci nielen pre pacienta a jeho príbuzných, ale i pre celý tím zdravotníkov), veľa finančných zdrojov (pre opakované operačné zákroky) a takisto odbornú lekársku a ošetrovateľskú starostlivosť s komplexným pohľadom na pacienta a adekvátnou voľbou liečebných i ošetrovateľských postupov (vrátane vyváženej nutrície, cielenej antiinfekčnej terapie, imunosupresie, vitaminoterapie i terapie základného ochorenia a vhodného výberu metódy hojenia rán).
V.A.C® systém sa vďaka svojim pozitívnym vlastnostiam stáva štandardným postupom v terapii rozsiahlych laparostomických rán, čím vytláča ešte stále používané tradičné systémy hojenia (obväzy zvlhčené roztokmi, ktoré spôsobujú rozvoj enterokutánnych fistúl, zvyšujú bolestivosť v rane, najmä pri ich odstraňovaní, a tým znižujú kvalitu života pacienta) bez vytvárania vlhkého prostredia nevyhnutného pre optimálne sanačné procesy.
Cieľom príspevku bolo zdokumentovať a analyzovať priebeh ošetrovania rozsiahlej laparostomickej rany (open abdomen) so zabezpečením kvalitného woundmanagementu (s využitím V.A.C. terapie a vlhkého hojenia), a tým zlepšiť kvalitu života pacienta a urýchliť jeho návrat späť do rodinného prostredia.
Kazuistika
61ročný pacient, dôchodca, žijúci s manželkou v rodinnom dome, dlhoročný fajčiar (20 rokov, 20–30 cigariet denne), s histologicky verifikovaným spinocelulárnym Ca pharyngolaryngu 06/2009 – IV. klinické štádium. Po neoadjuvantnej rádioterapii (RT) a chemoterapii (CHT) bol prijatý na Kliniku otorinolaryngológie (ORL) a chirurgie hlavy a krku (ChHaK) Univerzitnej nemocnice Martin (UNM).
Dňa 7. 12. 2009 bola pacientovi vykonaná laryngektómia a bloková disekcia lymfatického systému v oblasti krku vpravo. Na piaty pooperačný deň sa u pacienta objavili známky náhlej brušnej príhody s ileóznym stavom a difúznou peritonitídou, s následnou hospitalizáciou a chirurgickou liečbou na prvej chirurgickej klinike UNM. Príčinou uvedeného stavu bola perforácia pylorického ulcusu, ošetrená sutúrou a omentoplastikou. V ďalšom priebehu sa u pacienta rozvinul septicko-toxický stav, s hemodynamickou nestabilitou a potrebou ventilačnej podpory na Klinike anesteziológie a intenzívnej medicíny (KAIM).
Dňa 16. 12. 2009 bol pacient pre zhoršenie stavu a opätovný výskyt známok dráždenia peritonea relaparotomovaný. Pre nález ťažkej difúznej peritonitídy, mnohopočetných abscesov a dehiscenciu operačnej rany nebolo možné urobiť sutúru brušnej steny v celom rozsahu, a preto sa brušná stena ponechala na hojenie per secundam intentionem formou laparostómie (open abdomen – otvorené brucho), ktorá sa 5–6krát denne preväzovala.
Napriek cielenej antiinfekčnej terapii pretrvával septický stav. Po CT vyšetrení bola 22. 12. 2009 indikovaná ďalšia chirurgická revízia s nálezom subfrenického abscesu vľavo. Na zabezpečenie výživy bola urobená punkčná jejunostómia. V období po revízii došlo k vymiznutiu známok sepsy, pacient sa dostal do anabolického stavu.
Počas celého prospektívneho sledovania bol pacient na kompletnej nutrične vyváženej parenterálnej (centrálny venózny katéter – CVK – Oliclinomel N7 2 000 ml/24 h) i enterálnej (perkutánna endoskopická jejunostómia – PEJ – roztoky Nutrison® 500–1000 ml/24 h) výžive. Podľa výsledkov laboratórnych vyšetrení boli dopĺňané k výžive bielkoviny, albumín (20% ľudský albumín – 100 ml i. v.), minerály (Na, K, Cl), vitamíny (Cernevit ®, Tracutil ®) i tuky (Dipeptiven ®, aminokyseliny (Aminoplasmal® 500–1 000 ml, 5–10%), kontinuálne boli podávané antibiotiká podľa aktuálnej kultivácie a citlivosti (K+C) /4. 1. 2010/ prítomnosť pseudomonas aeruginosa, candida albicans – cielená trojkombinácia vankomycin + tazobaktam + fluconazol, antiulcerózna terapia (Ranital® i. v., Helicid® i. v), imunosupresíva (Polyoxidonium® i. m.), hepatoprotektíva (Lagosa® tbl.) i bronchodilatancia (Atrovent ®) (na kompenzáciu zákl. dg.) a v šesťhodinových intervaloch sa podávali analgetiká (Novalgin® inj., resp. Tramal® gtt). Intenzita bolesti a vitálne funkcie (VF) sa pravidelne monitorovali, každá prípadná odchýlka bola hlásená a následne stabilizovaná. Na hodnotenie bolesti bola použitá numerická analógová škála, stupnica 1–10.
Od 4. 1. 2010 začíname s intenzívnym monitorovaním hojenia laparostómie.
Popis rany
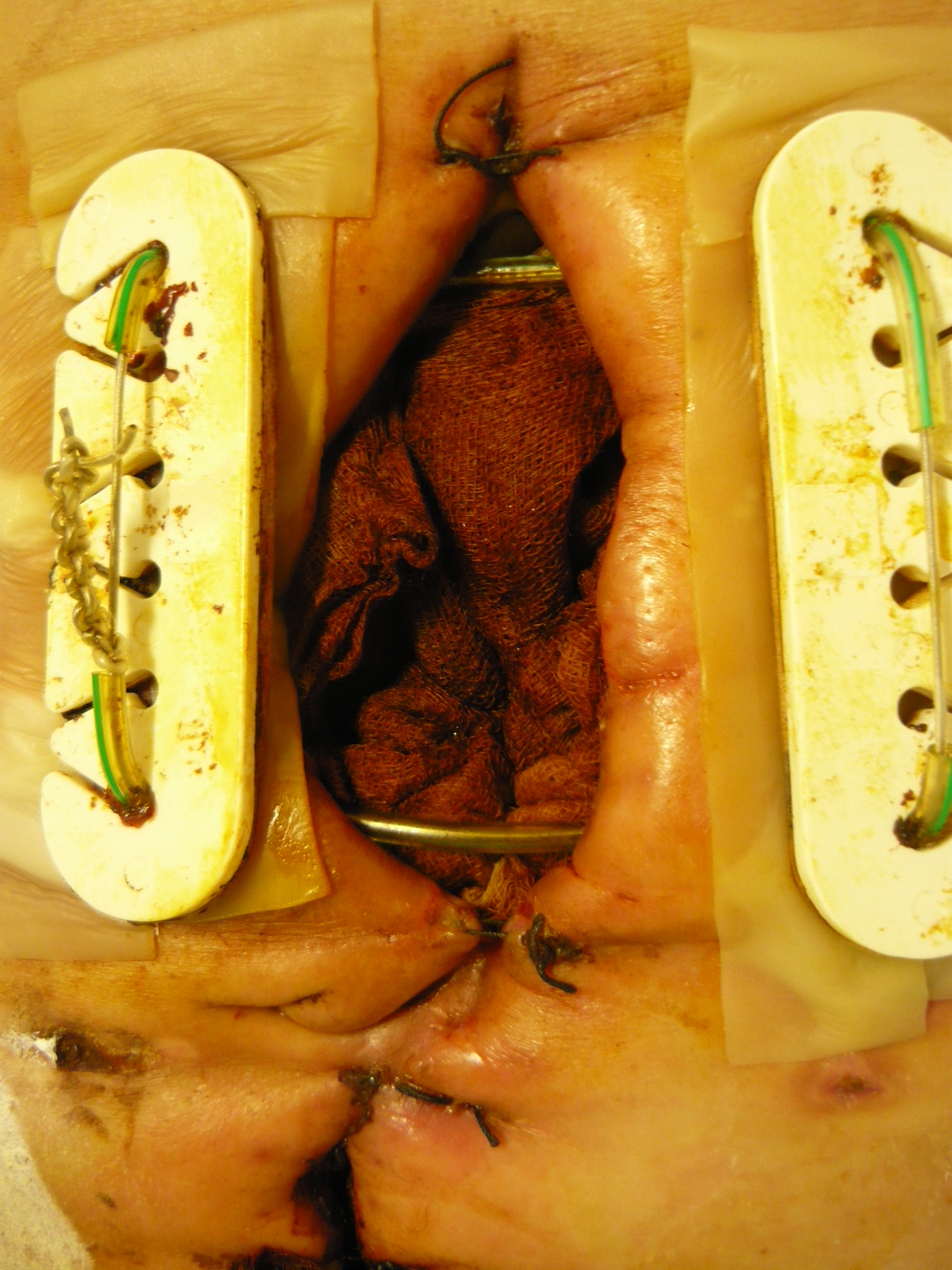
4. 1. 2010. Na bruchu prítomná operačná rana dĺžky 17 cm. V hornej časti operačnej rany laparostómia veľkosti 7,9 x 6,8 x 2,4 cm, ošetrovaná longetami nasiaknutými dezinfekčným roztokom. Okraje rany ohraničené, bez nekróz, spodina povlečená. Operačná rana fixovaná ventrofilmi, pod ktorými sú prítomné dekubity (II. – III. štádium) – mierne povlečené, so sekrétom, ošetrované hydrokoloidmi. V priebehu rany prebiehajú dva srkavé drény vyústené pravostranne, s purulentnou sekréciou, denne preplachované dezinfekčným roztokom s F1/1 v pomere 1:1. Ľavostranne vyvedená jejunostómia. Ľavostranne i pravostranne v okolí rany prítomné macerácie i chrusty so začervenaným okolím a podmínovanou spodinou – po predchádzajúcich drénoch, ošetrované striedavo zinkovou a Menalind® pastou. Preväzy laparostómie, realizované pre masívne secernovanie denne aj 5–6krát. Bolesť na numerickej stupnici č. 7. (Obr. 1, 2 – 4. 1. 2010)
14. 1. 2010. Laparostómia i jej okolie naďalej monitorované. Po desiatich dňoch používania klasickej terapie (pravidelné preplachy antiseptickým roztokom Betadine® a výmeny longiet nasiaknutých s Betadine ® roztokom) nedošlo k žiadnej výraznej zmene v hojení, rozmery rany nezmenené, sekrécia i zápach naďalej prítomné, v okolí sutúry prítomné začervenania. Odobraté stery na mikrobiologické vyšetrenie. Indikované zrušenie ventrofilov a naloženie V.A.C systému (prvá aplikácia) s kontinuálnym podtlakom 50 mmHg, do laparostómie vložená veľká čierna polyuretánová špongia. Sledovaná bolesť, sekrécia z rany a sfarbenie okolia rany. (Obr. 3 – 14. 1. 2010)
Výmena V.A.C® po 48 hodinách, množstvo prítomného sekrétu od nasadenia terapie – 200 ml (1. deň 120 ml, 2. deň 80 ml). Počas nasledujúcich dní pretrvávalo monitorovanie rany – jej sekrécia (3. deň 150 ml, 4. deň 80 ml), reakcia okolia laparostómie – začervenanie v ústupe. Odlučovanie chrúst na ranách po drénoch – ľavostranne. Bolesť intenzity 6 podľa numerickej škály.
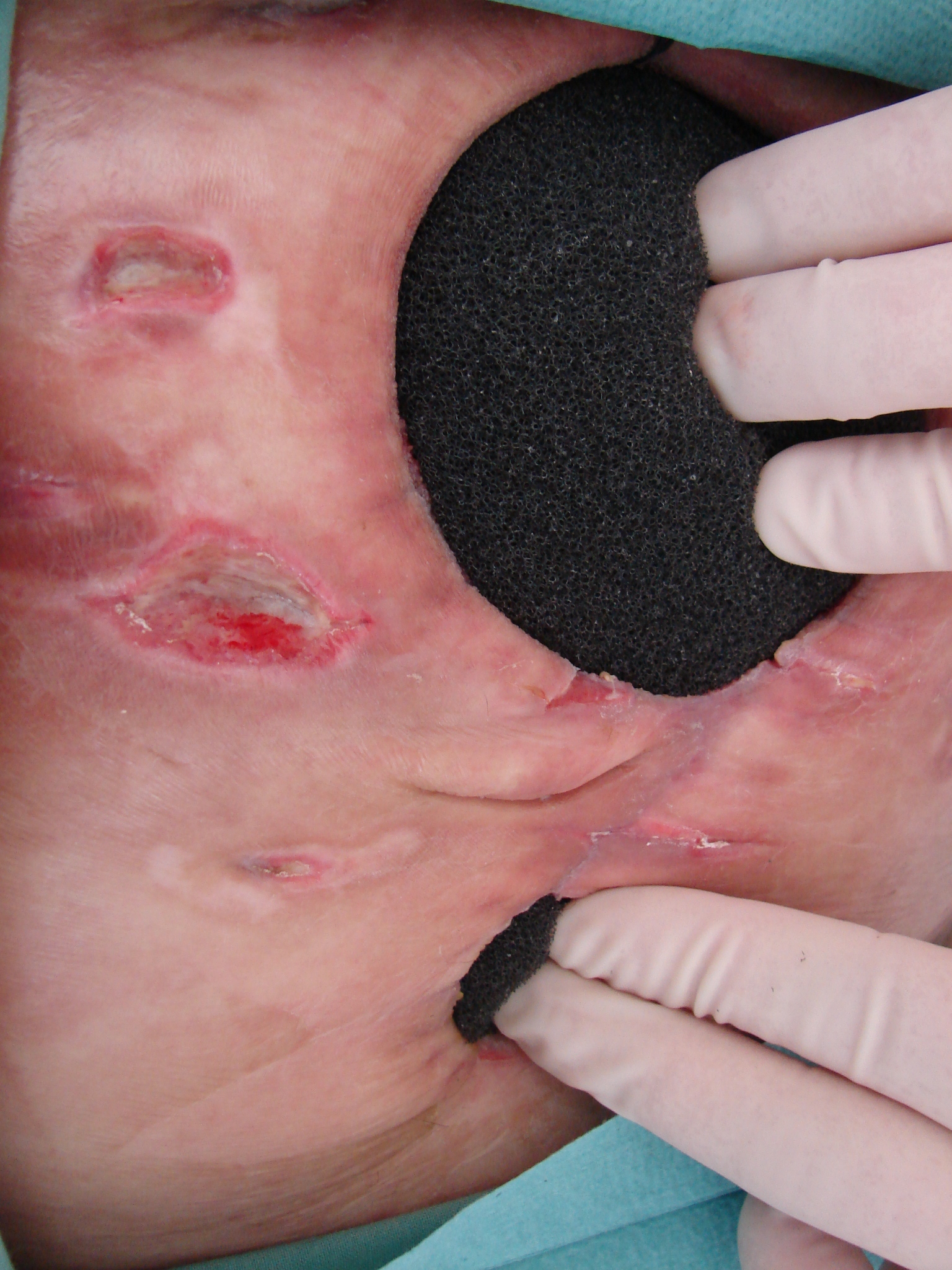
18. 1. 2010. Pokračujeme v terapii s V.A.C®. (tretia aplikácia) – výmena špongie a fólií, rana naďalej monitorovaná – veľkosť rany nezmenená, okraje rany ostré, opakovane naložená veľká čierna špongia do laparostómie, v dolnom póle operačnej rany extrahované stehy, rana otvorená, o rozmeroch 4,7 x 3 x 1,7 cm, s povlečenou spodinou, okrajmi granulujúcimi, do ktorej rovnako aplikovaná čierna špongia, malá.
Ľavostranne od laparostómie prítomné rany po extrahovaných drénoch, po odlúčení chrúst – secernujúce, povlečené, o veľkosti 3,4 x 1,6 1,2 cm, rany oživené chirurgickou lyžičkou, neskôr aplikovaný hydrogél, prekryté fóliou. Pacient naďalej dostatočne živený parenterálnou (CVK) i enterálnou (PEJ) výživou, zmena cielenej antiinfekčnej liečby podľa aktuálnych výsledkov K+C – imipeném + ketokonazol, pokračovanie s vitaminoterapiou, imunosupresívna liečba à 2 dni a analgéza v pravidelných šesť hodinových intervaloch – viď kazuistika. (Obr. 4, 5 – 18. 1. 2010)
25. 1. 2010. Pokračujeme v terapii s V.A.C®. (piata aplikácia) – Laparostómia: okraje rany ostré, bez nekróz, spodina čistá, povlak minimalizovaný, rana zmenšená, rozmery rany po 10 dňoch používania V.A.C.®: 7,5 x 6,5 x 0,7cm – výrazne zmenená hĺbka rany.
Dolný pól rany – rana celkove zmenšená, rozmery: 2,8 x 2,1 x 1,5 cm, dostatočná granulácia, špongiu už nevkladáme, ostatné rany a dekubity oživené chirurgickou lyžičkou, lokálne do rán aplikovaný hydrogél prekrytý fóliou. Bolesť minimalizovaná na stupeň 3. (Obr. 6, 7 – 25. 1. 2010)
1. 2. 2010 – rana čistá, spodina granulujúca, okraje kontaktné, sekrécia minimálna, okolité rany epitelizujúce, nutričný stav primeraný, naďalej na kompletnej parenterálnej i enterálnej výžive, s vitaminoterapiou, laboratórne kompenzovaný, vitálne stabilizovaný.
Ukončenie terapie s V.A.C.®, pokračovanie vlhkou terapiou.
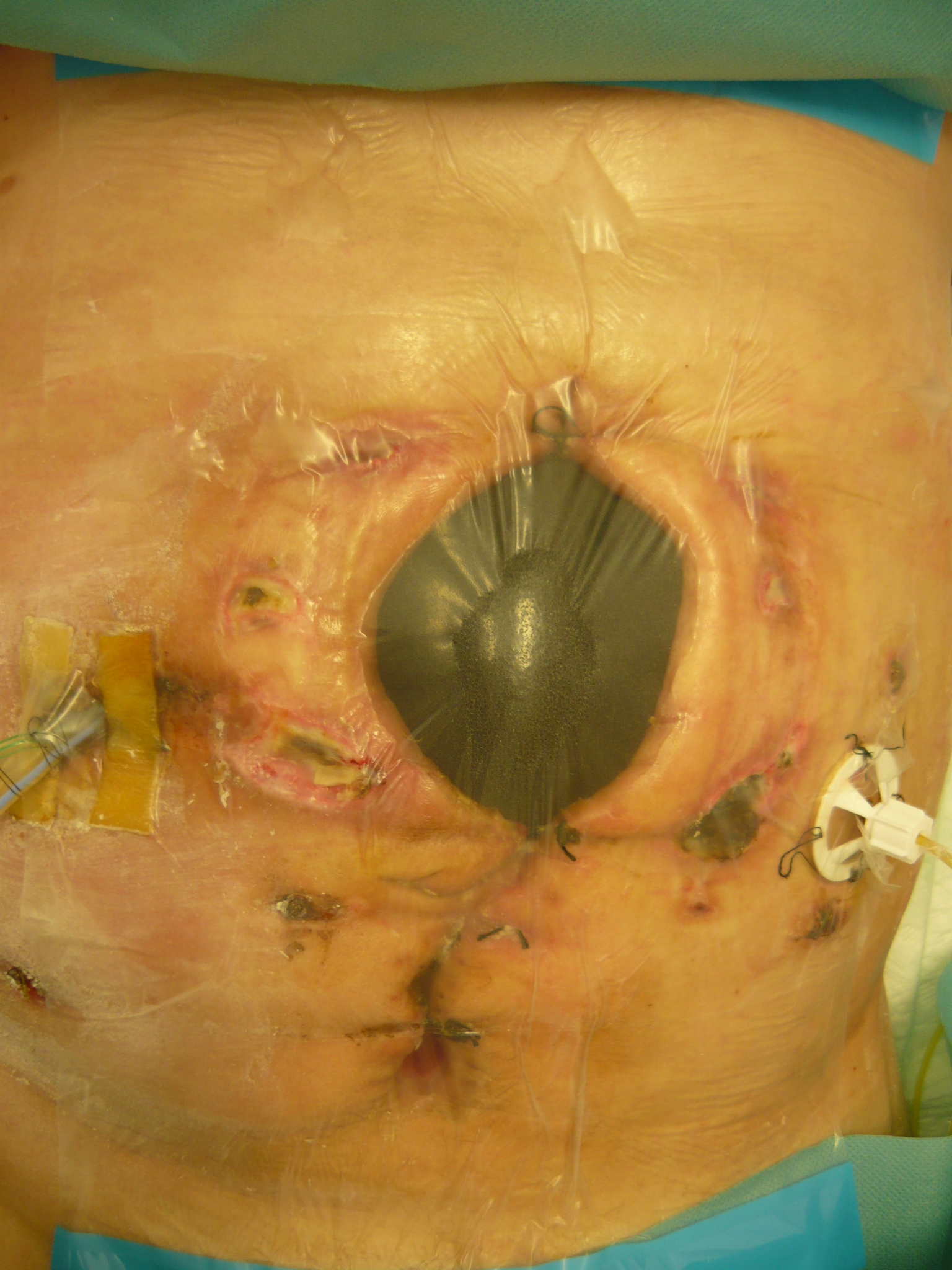
14. 2. 2010 – ilustračné foto po mesiaci od prvého použitia V.A.C terapie – viditeľný rozdiel v rýchlosti hojenia rany – rana sa naďalej zmenšuje, okrajovo prítomná epitelizácia, spodina čistá, rany po drénoch v okolí zmenšené, minimalizovaná sekrécia, okolie rán bez macerácie, bez začervenania. (Obr. 8)
4. 3. 2010 – ilustračné foto po dvoch mesiacoch liečby (po dvoch týždňoch používania vlhkej terapie – od ukončenia terapie V.A.C.). Laparostómia zmenšená, okrajová epitelizácia zväčšená, rany po drénoch minimalizované, bez začervenania, bez sekrécie. (Obr. 9)
Analýza a interpretácia
Abdominálna laparostómia, respektíve open abdomen („otvorené brucho“) je iatrogénna choroba modernej brušnej chirurgie (Scott BG, 2005) a je náročným druhom chronických rán, charakterizovaných prítomnosťou perzistentného zápalu, edému okolitých tkanív s prebiehajúcou bakteriálnou kolonizáciou (zväčša vysokorezistentnými mikroorganizmami), s prítomnosťou črevných expozícii.
Naša prospektívna štúdia popisuje prípad 61ročného polymorbidného pacienta, po opakovaných reoperáciach, s veľkou laparostómiou, ošetrovaného dlhodobo klasickou terapiou bez značného efektu. Obväzy počas liečby abdominálnej laparostómie by mali poskytovať dostatočné pokrytie rany a podporovať hojenie brušnej steny. Tradične používané obväzy namočené roztokom spôsobujú rozvoj enterokutánnych fistúl, kontinuálne drenáže, bolestivé odstraňovanie a znižujú kvalitu života. (Heller L et al., 2006)
Desať dní monitorovania liečby klasickou terapiou (výplachmi drénov a laparostómie a neskorším vkladaním longiet namočených v dezinfekčnom roztoku denne 5–6krát) neprinieslo žiadne zmeny, rozmery rany nezmenené, sekrécia i zápach naďalej prítomné, v okolí sutúry prítomné začervenania. Rany po drénoch podmínované. Jednou z možností reštaurovania integrity brušnej steny po laparostómii je použitie V.A.C. (vacuum assisted closure, topical negative pressure – TNP) systému, ktorý ponúka množstvo výhod vo zvládaní ťažko sa hojacich rán. Táto technika je známa už od roku 1997 a pôvodne bola určená na hojenie ťažko ovplyvniteľných rán, ako sú preležaniny či syndróm diabetickej nohy, s neskôr dokázanými úspechmi v brušnej chirurgii – v liečbe infekčných komplikácií, ako systém hojenia rán, ktorý ponúka množstvo výhod (Šimek M a kol., 2007). Odstraňuje pomocou subatmosferického tlaku intersticiálnu tekutinu, znižuje črevný opuch, redukuje bakteriálnu kolonizáciu, vylepšuje revaskularizáciu (zvyšuje periférny prietok), podporuje vlhké prostredie, zlepšuje miestnu oxygenáciu, podporuje rast granulačného tkaniva (so zvýšenou bunkovou proliferáciou a mitogénnym vplyvom) a umožňuje presný monitoring sekrécie z rany. Okrem toho negatívny tlak pôsobí mechanickými silami na tkanivá, a tým zabezpečuje priťahovanie okrajov rany k sebe. (Heller et al., 2006; Steenvoorde et al., 2006)
Výhodou V.A.C.® terapie je predĺženie intervalov preväzov, kontrola charakteru sekrétu a jednoduchá ošetrovateľská starostlivosť (Vrabec J et al., 2009).
Pred nasadením V.A.C.® terapie bol pacient preväzovaný denne 5–6krát pre silnú sekréciu z laparostómie. Okolie rany bolo začervenané – koža podráždená, opakované preväzy spôsobovali bolesť, rana bola bez známok hojenia, silne secernujúca, zapáchajúca. Heller (2006) udáva, že odstránenie intersticiálnej tekutiny v okolí rany zlepšuje mikrovaskulárnu a lymfatickú drenáž, zvyšuje dodávanie O2 a živín a uľahčuje odstraňovanie metabolických vedľajších produktov, a tým významne znižuje bakteriálnu kolonizáciu. Zníženie objemu rany uľahčuje uzatváranie rán, o čom svedčí aj nami prezentovaná kazuistika. Už po týždni terapie V.A.C® s podtlakom 50– 5 mm Hg boli na rane viditeľné zmeny, spodina rany bola čistá, s prítomnými granuláciami, sekrécia bola presne monitorovaná v zbernej nádobe V.A.C.®, okolie nebolo dráždené pravidelnými preväzmi, bolo znížené začervenanie, bez známok macerácie. Pacient počas liečby V.A.C.® systémom udával zvýšenie pohody, komfortu, zníženie bolesti, pri zmenách polohy na posteli, pri vysadzovaní mal suché brucho. Po dvoch týždňoch bola rana zmenšená, spodina bola čistá, bez povlakov, okraje ostré, bolesť bola minimalizovaná. Následne bol pacient ošetrovaný vlhkou terapiou. Po redukovaní bakteriálneho nálezu, za podpory nutričnej výživy a po ukončení antiinfekčnej liečby bol prepustený do domáceho prostredia, kde sa pokračovalo v kontinuite starostlivosti o ranu v spolupráci s ADOS.
Záver
Hojenie abdominálnych laparostómií u polymorbidných pacientov predstavuje náročnú prácu pre celý ošetrujúci tím. Hneď v prvej fáze hojenia je potrebné optimalizovať stav rany pomocou agresívneho débridementu, s cieľom odstrániť nekrotické tkanivo, cudzí materiál a infekciu. Voľba terapie v tomto období je mnohokrát založená na skúsenostiach lekárov a sestier a ich iniciatívy vyskúšať nové spôsoby ošetrovania rán. Jedným z takýchto spôsobov je aj V.A.C® systém.
V.A.C® systém sa vďaka svojim pozitívnym vlastnostiam stáva v UNM v Martine štandardne používaným postupom v terapii rozsiahlych laparostomických rán, čím vytláča ešte stále používané tradičné systémy hojenia bez vytvárania vlhkého prostredia, nevyhnutného pre optimálne sanačné procesy (obväzy zvlhčené roztokmi, ktoré spôsobujú rozvoj enterokutánnych fistúl, zvyšujú bolestivosť v rane, najmä pri ich odstraňovaní, a tým znižujú kvalitu života pacienta).
U pacienta použitím vhodne zvolenej V.A.C® terapie došlo k zníženiu intersticiálneho edému, uzatvoreniu rany v spodnej časti laparostómie, k zhojeniu rán po drénoch, k zhojeniu dekubitov po ventrofiloch, laparostómia bola čistá, bez povlakov, viditeľne zmenená bola jej hĺbka, spodina granulovala, okraje boli intaktné. Po následnej stabilizácii nutričného a imunitného stavu bol pacient prepustený do domáceho prostredia, kde pokračovala kontinuita starostlivosti v spolupráci s ADOS.
(Príspevok vznikol ako súčasť dizertačnej práce autorky na tému Manažment ošetrovania chronických rán. Bol publikovaný v časopise Ošetrovateľstvo a pôrodná asistencia, roč. 9, č. 2 (2011), s. 8–10.)

Pred aplikáciou V.A.C.®
Prvá aplikácia V.A.C.® Tretia aplikácia V.A.C.®
Literatúra:
1. Heller, L, Levin LS, Butler ECh. Management of abdominal wound dehiscence using vacuum assisted closure in patients with compromised healing. In The American Journal of Surgery 191 (2006) p. 165–172.
2. Moues CM et al. Comparing conventional gauze therapy to vacuum-assisted closure wound therapy: A prospective randomised trial. In Journal of Plastic, Reconstructive & Aesthetic Surgery. 2007, vol. 60, p. 672 – 681. ISSN: 1748–6815.
3. Ritchie K et al. Health Technology Assessment Report 12, Topical negative pressure therapy for wounds, NHS Quality Improvement Scotland 2010, ISBN 1-84404-912-4, 136 p. www.nhshealthquality.org.
4. Scott BG, Feanny MA, Hirshberg A. Early definitive closure of the open abdomen: A Quiet revolution. In Scandinavian Journal of surgery 94 (2005), p. 9–14 ISSN 1457-4969.
5. Steenvoorde P, Rozeboom AL, Melief P, Kraemer CVE, Bonsing BA. Failure of the Topical Negative Pressure Abdominal Dressing System in the „Fat“ Open Abdomen: Report of a Case and Review of the Literature 18(2):44-50. © 2006 Health Management. Publications, Inc., dostupné na http://www.medscape.com/viewarticle/525204_1.
6. Šimek M a kol. Podtlaková terapie (vacuum-assisted closure) v léčbě ranných infekčních komplikací po kardiochirurgických výkonech. In Rozhledy v chirurgii, 2007, roč. 86, č. 8, s. 404–409 ISSN 0035-9351.
7. Vrabec J, Vician M. Súčasná liečba infekcie operačnej rany. In Slovenská chirurgia, 2009, č. 3–4, roč. VI, s. 4–7. ISSN 1336-5975.
Recenzovala:
PhDr. Jana Nemcová, PhD., Ústav Ošetrovateľstva JLF UK, Martin, SR
Mgr. Daniela Karasová, Ústav ošetrovateľstva JLF UK, Martin, SR
Další články v tomto čísle
- Pořád se něco děje
- Zkreslení informace skrze filtry aneb skutečně vnímáme objektivně?
- Marie Bártová: Všechno má svůj důvod
- Mýty a fakta o hygienické dezinfekci rukou
- Hygiena a protiepidemické režimy v Nemocnici Strakonice, a. s.
- Čím se řídit při sestavování dezinfekčního řádu?
- Je intenzivní péče bezpečná?
- Piercing v dutině ústní
- Centrální sterilizace ve FN Hradec Králové
- 3. Lékařská fakulta Univerzity Karlovy - Ústav ošetřovatelství











